La producció eficient i equitativa de salut
Una descripció precisa de fins a quin punt la salut dels catalans és el resultat d’una producció eficient i equitativa cal fer-la a partir del coneixement i la informació disponible. Ens cal conèixer les recerques que ens informen del valor de la salut i dels recursos que hi esmercem.
Ens cal assenyalar en primer lloc considerar quin és l’objectiu final, allò que volem maximitzar o optimitzar. Definir que el que es pretén és maximitzar el nivell de salut ens porta a preguntar-nos com mesurar el nivell de salut i quin hauria de ser. De les opcions més precises possibles, en destacaria tres que no són excloents: millorar el nivell mitjà de salut de la població de referència, reduir les diferències en salut entre grups i individus, o crear les oportunitats per una bona salut.
Els principis
L’objectiu més obvi és enfocar-se a obtenir un bon nivell mitjà de salut en un període que sorgeix d’un manteniment del nivell inicial i alhora d’una reducció de la morbiditat i la mortalitat. Des d’aquesta perspectiva, una millora en l’esperança de vida en bona salut representa un objectiu precís.
Ara bé si tenim en compte que els punts de partida són diferents, aleshores podem considerar un objectiu diferent, que el que cal és reduir aquestes diferències en salut. Ens preocuparia doncs com es distribueix la salut en la població, no només el nivell mitjà. Immediatament també ens cal precisar, mesurar les diferències i assenyalar aquelles que són abordables d’aquelles que no, alguns en dirien diferències injustes. Convindria doncs disposar de mesures d’equitat en salut, abans d’afrontar qualsevol estratègia distributiva. Aquesta és una qüestió oberta des del punt de vista de les mètriques disponibles.
I si el que volem és oferir oportunitats equivalents per a la salut, aleshores ens haurem de preocupar de millorar les condicions que la determinen, afrontar factors de risc que afecten a tots o a una majoria, però també a una minoria desfavorida i que es troba allunyada de poder assolir millor nivell de salut. Aquesta perspectiva es relaciona amb la creació de capacitats per satisfer els objectius vitals1
Aquestes tres opcions poden comportar conflicte. Així per exemple, des de la primera perspectiva agregada, millorar la salut dels que estan bé pot entrar en contradicció amb una perspectiva distributiva.
Les decisions clíniques i alhora les decisions de política sanitària acaben encaminant l’orientació precisa. Ara bé, per la pròpia dificultat de mesura, mentre la perspectiva agregada resulta abordable, la perspectiva distributiva suposa més dificultats d’estimació.
La producció de salut cal comprendre-la des d’una perspectiva diferent a la convencional, convé pensar més en termes col·laboratius. No es tracta tant de que hi ha un que produeix i un altre que reb el producte. En la mesura que la producció de salut és fruit de la interacció dels determinants de la salut convé posar l’èmfasi en cadascun d’ells, en la seva contribució i en la capacitat que aportin una major eficiencia i equitat a la salut i benestar de la població. Per tant convé saber el punt de partida i alhora identificar potencialment aquells àmbits que la seva contribució a la salut esdevé més cost-efectiva. Cal centrar-nos doncs els aquells determinants modificables, és a dir: els hàbits saludables, entorn físic, entorn econòmic i social, i serveis de salut.
En relació als hàbits saludables, la comprensió de les decisions i actituds individuals ha millorat considerablement amb les aportacions de l’economia del comportament. Per tant qualsevol acció des de la salut pública ha d’arrelar-se també en aquesta perspectiva, sense deixar de tenir en compte el paper dels incentius econòmics.
En relació a l’entorn físic, social i econòmic, l’experiència a Catalunya del programa PINSAP és el marc necessari per a comprendre com des de la perspectiva institucional i política cal afrontar el context de millora.
En relació als serveis de salut cal comprendre novament on som i repensar-lo des de diferents perspectives. Des de la demanda, atenent al finançament, prestacions i accés. Des de l’oferta: atenent a la provisió de serveis, organització, propietat i contractació. I des de la interacció entre oferta i demanda: sistemes de pagament i preus, pressupostos, i fixació de prioritats
Com objectius últims d’un sistema de salut hi ha almenys tres opcions:
- * Aconseguir els guanys en salut més importants amb una aportació de recursos determinada sense tenir en compte si això vol dir concentrar els guanys en un grup social: un enfocament a resultats de salut tradicionals,
- * Aconseguir la distribució més justa de salut amb una aportació de recursos determinada sense tenir en compte el nivell actual de salut assolit: un enfocament no tradicional de resultats en una forma d’equitat de salut,
- * Aconseguir un equilibri adequat entre els guanys en salut per a una aportació de recursos determinada sotmesa a la restricció de distribuir de forma equitativa els guanys de salut en grups socials: un resultat que equilibra l'equitat en salut i els guanys per a la salut
La rellevància de posar-nos d’acord en quina d’aquestes tres perspectives adoptem, resulta fonamental per tal d’enfocar qualsevol orientació que representi una innovació i millora sobre la forma de producció de salut actual.
Un enfocament a resultats agregats de salut tradicional ens portaria a valorar com ha millorat per exemple l’esperança de vida, i més en concret l’esperança de vida saludable, i comparar-la amb països propers. Un enfocament distributiu obliga a conèixer l’impacte de les diferències de salut i com disminueixen en el temps. Un enfocament equilibrat ens aporta la balança en ambdós criteris, però ens obre dificultats clares d’estimació de l’impacte.
Amb tot això, és rellevant establir quins haurien de ser els principis que fonamenten una opció equilibrada entre eficiència i equitat.
Primer principi. Responsabilitat individual. Les persones són responsables de la seva vida i dels comportaments que afavoreixen una bona salut. Cal vetllar per les decisions i accions que comporten risc per a la salut i que depenen de la persona. No cal esperar-ne un Estat paternalista que ho resolgui, perquè depèn de l’acció voluntària de cada ciutadà. El paper de l’Estat ha de situar-se en ajudar a crear contextos on aquesta acció voluntària i decisions individuals sobre la salut siguin efectives.
Segon principi. Equitat. Vetllar per què la distribució de la longevitat i qualitat de vida sigui acurada entre la població. Això vol dir equitat en l’accés, afavorint l’accés a qui més pot beneficiar-se en termes d’una perspectiva vital socialment acceptada amb els recursos disponibles. I també vol dir equitat en el finançament, és a dir al sistema de salut no es basarà en la disponibilitat a pagar. Es tracta doncs, de que per viure una vida digna, les persones puguin tenir les capacitats en salut que els permetin desenvolupar-la.
Tercer principi. Eficiència. La societat i els ciutadans han de procurar el major valor per als recursos disponibles per a la salut. Això significa prendre en consideració el conjunt de factors determinants de la salut, i no només el sistema sanitari. Les decisions per assolir l’eficiència són fruit de prioritats i incentius que socialment i profesional es decideixen. En l’àmbit dels serveis de salut hi ha dos nivells diferents a tenir en compte per l’eficiència: el risc d’emmalaltir i la producció de serveis. La forma com s’afronten esdevé un element clau del resultats de salut.
El criteri d’eficiència també cal aplicar-lo en termes dinàmics, el que s’acostuma anomenar sostenibilitat. Els recursos públics han de ser capaços de satisfer el conjunt de prestacions en el temps.
Quart principi. Professionalisme. Les decisions dels experts en l’àmbit clínic i del govern tenen un impacte en la salut dels ciutadans. L’actitud professional és aquella que mostra característiques com altruisme, compromís de millora i acceptació de l’avaluació pels col.legues. En la mesura que al sector salut, més enllà de l’Estat i el mercat com assignadors de recursos hi trobem els professionals, cal vetllar per l’aplicació d’uns cirteris de comportament ètics.
Cinquè principi. Transparència. Els procediments col.lectius de decisió sobre assignació de recursos han de ser coneguts i fruit d’un debat públic, fonamentat per informació disponible i acurada. En especial, cal conèixer amb precisió quins són els recursos disponibles, les opcions alternatives i els resultats obtinguts. El procés deliberatiu ha de facilitar que la informació flueixi cap als decisors i les institucions.
Els principis d’equitat i eficiència s’han considerat sovint com un dilema. Es creuria que una equitat en salut més gran representa menys eficiencia, reproduint així el que es considera per l’eficiència als mercats. Al sector salut, aquesta consideració ens cau més lluny. Una distribució de la salut més equitativa és un objectiu al qual una producció eficient de salut hi ha d’acabar contribuint. Esdevé contradictori que essent eficients en salut acabem amb més diferències de salut que abans. L’eficiència ens compara el resultat amb els recursos que hi hem aplicat, mostra una relació funcional, no és un resultat en si mateix. El que busquem és millor salut i menys diferències evitables de salut.
La incertesa sobre quan ens podem posar malalts i quin cost tindrà ens fa pensar necessàriament que la millor resposta és asegurar-nos, perquè si estalviem mai sabriem si n’hi ha prou ni quan ho necessitariem. La resposta òptima és l’assegurança. Ara bé, les asimetries d’informació que presenta la salut, fa que l’opció d’assegurança voluntària amb finançament privat esdevingui inacurada. Les estratègies de selecció de risc són la resposta per part de les companyies asseguradores a la informació privada sobre la salut individual que disposen els ciutadans. Apareix així un nou dilema entre selecció i eficiencia. Les companyies poden ser més “eficients” seleccionant els pacients més favorables. La competencia en el mercat assegurador acaba determinant-se més per la selecció que per l’eficiència en la gestió del risc.
És per això que hi ha solucions regulatòries -imperfectes- per als mercats privats. Però ateses les imperfeccions, s’ha demostrat que l’única manera satisfactòria de garantir la cobertura del risc d’emmalaltir és mitjançant l’obligatorietat de l’assegurança. I a més a més, ateses les dificultats regulatòries del mercat en relació a les primes i prestacions, és l’assegurança social la que garanteix una solució estable, mentre que el mercat de l’assegurança privada presenta mancances competitives.
Als efectes d’aquest article prenem com a referencia un context d’assegurança social obligatòria per als ciutadans finançat públicament de forma majoritària. En aquest context hi conviu l’opció d’assegurança complementària privada, que majoritàriament será duplicada.
Els fets
La immediatesa i el dinamisme del món en què vivim ens porta massa sovint a considerar la política sanitària com el fruit de la decisió puntual, anecdòtica i controvertida del moment. Ens cal una mirada més panoràmica per comprendre que darrera tota política sanitària hi trobarem uns valors socials que li donen fonament. És a dir, judicis de valor sobre allò que és bo per a la societat.
L’objectiu final de tota política sanitària descansa sobre la millora de la salut poblacional i del benestar individual. L’any 2006, la Unió Europea2 va considerar que els sistemes de salut són un pilar de la protecció social, de la cohesió i de la justícia social, i assenyala que la universalitat, l’accés a l’assistència de qualitat, l’equitat i la solidaritat són els valors europeus compartits. En aquest marc i en el seu desenvolupament és on es fonamenta la política sanitària des d’una perspectiva dels fets i decisions públiques. Repassem-ne breument els resultats.
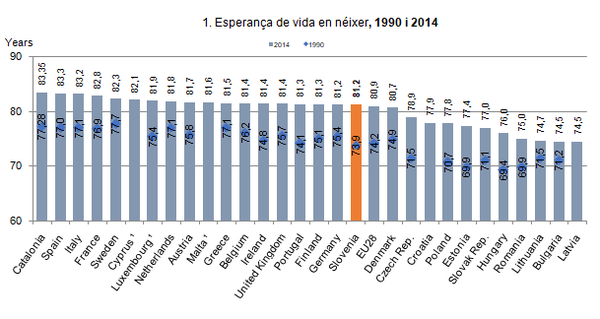
Esperança de vida. Des de l’any 1990 l’esperança de vida ha augmentat en 6 anys fins al 2014 (Gràfic 1). I alhora l’esperança de vida en bona salut com a proporció de l’esperança de vida total ha millorat substancialment. A l’any 1994, les dones passaven el 75% de la seva vida en bona salut i al 2014 van passar-hi el 79,9%. Pels homes seria el 80% i 84,3%, respectivament. La primera dada és doncs clara es viu més anys i la proporció de la vida en bona salut ha millorat.
Source: Eurostat Database completed with data from OECD Health Statistics 2016.
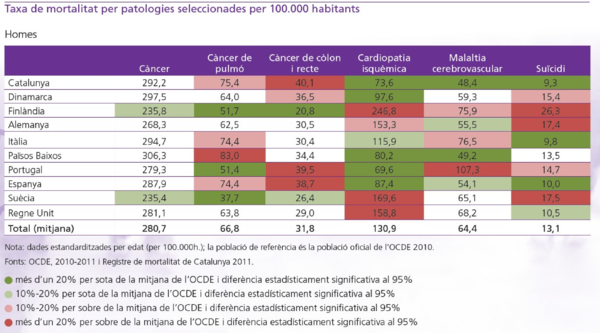
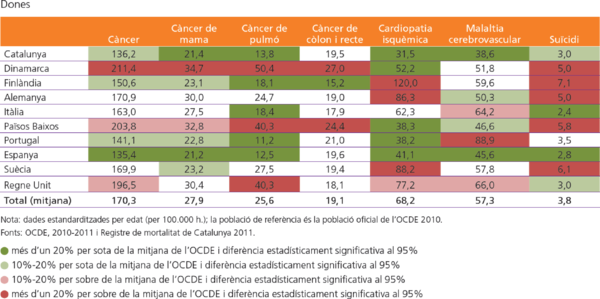
Morbiditat i mortalitat. Els grans grups de causes de mort més freqüents són els tumors en els homes i les malalties de l’aparell circulatori en les dones. Aquestes dues causes apleguen més de la meitat de les defuncions, però considerant tots dos sexes conjuntament els tumors causen més defuncions.
En les dones, les cinc malalties que ocasionen més defuncions (en valors absoluts) i que, per tant, poden comportar un volum de demanda més gran per als serveis sanitaris són les demències, les malalties cerebrovasculars, el grup d’altres malalties del cor, les malalties isquèmiques del cor i la malaltia d’Alzheimer. En els homes, les patologies més freqüents són el càncer de pulmó, les malalties isquèmiques del cor, la bronquitis i l’asma, les malalties cerebrovasculars i la resta de malalties del cor.
Si ens fixem en les principals causes de mortalitat podem comparar la situació relativa de Catalunya i països similars (Taula 1). Mentre que en càncer de pulmó, i de còlon i recte en homes ens trobem en una posició de més de 10% de mortalitat relativa, en el cas de les dones ens trobem en tots casos illor, per a les patologies seleccionades i considerades com principals.
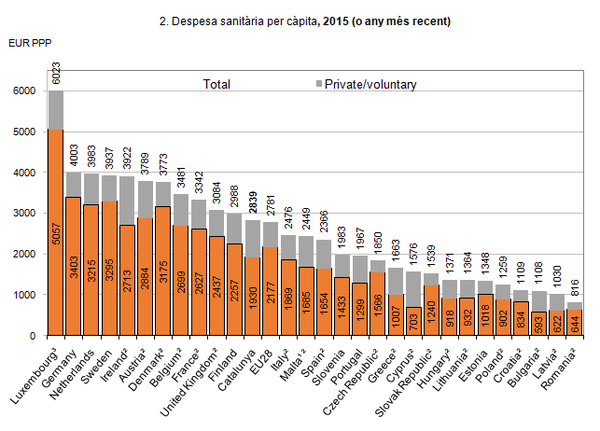
Despesa. El mateix any 2014 a Catalunya gastàvem 2.839€ per persona, dels quals 1.930 eren finançat públicament i 909 ho eren privadament (Gràfic 2). Una comparació elemental entre els dos gràfics ens fa veure que mentre la despesa sanitària se situava en la 12ª posició, ens trobem a la capçalera en esperança de vida i també en una posició destacada pel que fa a esperança de vida en bona salut.
| 2. Despesa sanitària per càpita, 2015 (o any més recent) |
| 1. Includes investments. 2. OECD estimate. 3. For Luxembourg, the population data refer only to the total insured resident population, |
| which is somewhat lower than the total population. |
| Source: OECD Health Statistics 2016; Eurostat Database; WHO, Global Health Expenditure Database. |
Ara bé, si diem que els determinants de la salut són múltiples, seria agosarat fer una correspondència entre nivell de salut i despesa, o prendre-ho com indicador d’eficiència. Per tant ho hem de prendre tant sols com una dada més a tenir en compte. En la mesura que l’eficiència en la consecució de la salut té factors diversos, no som capaços de trobar-ne un indicador agregat que ens permeti respondre acuradament.
La determinació de l’eficiència dels serveis de salut i més concretament d’hospitals ha estat objecte d’una literatura àmplia en economia de la salut. S’ha fet des de dues perspectives, la paramètrica i la no paramètrica. Els resultats d’ambdues aporten diferències que obliguen a interpretació i això ajuda poc als decisors. A Catalunya malauradament no disposem d’aplicacions recents i atesos els canvis de l’última dècada, fa que en aquest moment no siguin rellevants esmentar-los.
Productivitat. En canvi tenim algunes aproximacions incompletes però continuades a la productivitat dels proveïdors finançats públicament. A partir del que coneixem com Central de Balanços, es recull la informació financera de tots els centres de Catalunya, atenció especialitzada, salut mental i residències socio-sanitàries. Si prenem el d’atenció especialitzada referent a 2005 i 2015 podem observar la productivitat del personal assistencial, mesurada en Unitats de Mesura Estandarditzades (UMEs). El 2005 va situar-se en 40,67 UME per treballador assistencial, i el 2015 va ser de 38,43, per tant una reducció. Aquesta dada podria ser comparable si no hi haguessin tants canvis tecnològics i mesuréssim els episodis tractats. Només podem constatar-ho a efectes descriptius. Fora bo disposar d’estudis semblants als que realitza el NHS britànic i que són aclaridors de quines són les variacions i el nivell de productivitat al sistema de salut.
Satisfacció. La satisfacció dels catalans respecte al CatSalut s’ha mantingut constant durant els darrers cinc anys. Del 2011 al 2016 s’ha situat en 6,83-6,84 en una puntuació d’1 a 10, l’any 2009 es trobava en 6,80. La valoració de l’atenció hospitalària i primària és sempre millor que la d’urgències. El baròmetre sanitari de Catalunya és l’estudi que ens permet comprendre aquesta informació de forma evolutiva i homogènia.
Diferències en salut. Recentment s’ha publicat un estudi detallat que mostra les diferències en salut i utilització segons condició socioeconòmica. Es constata l’existencia de diferències en tots els indicadors analitzats, tant per sexe com per edat. I el propi estudi destaca com la complexitat en la morbiditat és més gran quant menor és la condició socioeconòmica. L’impacte de l’atur i de la seva durada és consistent. Ara bé l’estudi ens diu que no ens pot aproximar a la necessitat, i que es refereix tant sols a l’àmbit públic. La dificultat de mesura de la necessitat esdevé una fita inassolible i qualsevol aproximació resta tant sols en un intent i resta tant sols en un estudi de diferències però no es pot inferir-ne equitat. Ara bé la identificació de col.lectius vulnerables permet que el Pla de Salut de Catalunya estableixi accions en l’àmbit de l’atenció materno-infantil, salut infantil i de l’adolescència, d’atenció a la gent gran, persones que pateixen malalties que causen discapacitat o dependència, i les que pateixen violència. Per tant la perspectiva de reducció de les diferències hi és present, malgrat la seva mesura i avaluació esdevé complicada.
El consens en política sanitària
L’adopció de decisions públiques en relació amb aquests valors essencials requereix un consens polític. Pertoca al parlament i al govern assenyalar què signifiquen exactament aquests valors compartits (objectiu) i quines decisions cal adoptar per assolir-los (mitjans). L’existència d’un consens social sobre aquestes qüestions esdevé una peça clau de l’engranatge. Més enllà de l’acord polític parlamentari, cal que tots els actors que participen en el sistema de salut remin en la mateixa direcció. Precisament un dels elements que es consideren factor d’èxit d’un sistema sanitari és el consens social3
Ens cal, doncs, una política sanitària basada en el màxim consens possible per tal de tenir un sistema eficient i equitatiu. Distingir aquells mitjans que poden ser efectius per assolir objectius d’aquells que no ho són esdevé una prioritat. Disposar d’evidència per tal de contrastar aquelles decisions que produiran el millor resultat és crucial,però alhora complex. La complexitat prové de les singularitats i del context on es desenvolupa cada política. Allò que ha funcionat en un lloc i moment determinat pot ser difícil de ser reproduït en un altre. Malgrat aquest atenuant, saber allò que funciona amb un criteri expert i objectiu ha d’ajudar a millorar les decisions. Molts informes d’experts sobre reforma sanitària han tractat d’adoptar aquesta perspectiva, si bé amb un impacte força limitat. La falta d’aplicació del consell expert té a veure almenys amb les dificultats d’establir consensos amplis i la comprensió del procés polític4.
El pacte nacional de salut i els àmbits de consens
La Comissió de Salut del Parlament de Catalunya va acordar al febrer de 2013 impulsar els treballs per assolir un acord per ala salut a Catalunya en el marc d’un model propi. En aquest acord es defineixen les bases del sistema sanitari català, estables i consensuades per tots els agents implicats. Es va precisar que els membres de la comissió serien els representants dels diversos grups parlamentaris i els agents que formen part del Consell Català de la Salut. Els treballs de la comissió es van desenvolupar en vuit grans àmbits temàtics. Es va prendre com a referent els sis blocs inicials que, segons l’Organització Mundial de la Salut, han de constituir un sistema sanitari, i s’hi van afegir dos àmbits identificats com a clau per al sistema (la recerca i innovació, i el compromís ciutadà). Els àmbits han estat, doncs: finançament i cobertura, professionals, prestacions i catàleg de serveis, model de serveis, avaluació i transparència, recerca i innovació, compromís ciutadà, i governança.
Entrar en el detall del contingut dels 83 acords del Pacte Nacional de Salut5 va més enllà del que es pretén en aquest article, tan sols es farà una breu referència als aspectes clau destacables. En l’àmbit de finançament i cobertura s’assenyala amb claredat l’opció per un accés universal de la ciutadania al Sistema Nacional de Salut i, alhora, s’estableix un criteri de nivell de finançament públic en salut suficient i sostenible, que es relacioni amb el nivell de riquesa del país i que convergeixi amb la despesa de països amb producte interior brut per càpita equivalent i sistema sanitari similar.
* Consolidar el sistema sanitari català com un Sistema Nacional de Salut que genera drets i deures garantint l’accés universal de la ciutadania als serveis sanitaris.
* Garantir un finançament públic en salut suficient i sostenible, atenent al nivell de riquesa del país, fent convergir el nivell de despesa amb la dels països amb un PIB/capita i sistema sanitari similar .
* Mantenir el model de finançament del sistema sanitari en què els impostos progressius són la principal font de recursos.
En relació els acords de cobertura i accés cal destacar-ne aquests dos:
* Garantir l’ equitat d’accés amb qualitat a les prestacions i serveis (diagnòstic i tractament) amb criteris poblacionals, socials i territorials. S’entén equitat com a igualtat d’oportunitats d’accés a un tractament efectiu per a una mateixa necessitat d’atenció.
* Garantir l’existència del catàleg bàsic seguint criteris de seguretat, evidència científica, cost-efectivitat i avaluació d’impacte pressupostari , que incorpori prestacions d’ atenció sanitària , però també intervencions comunitàries de promoció i protecció de la salut i prevenció de la malaltia,
L’Estat té una obligació de garantir una assignació de recursos suficient per tal de satisfer les necessitats d’accés als serveis assistencials i de salut pública. En la mesura que la determinació del recursos no es basa en la disponibilitat a pagar sino en la necessitat, convé disposar de dues perspectives, la relativa al “capital”, les inversions en capacitat productiva i la relativa als serveis. Ambdues perspectives han de relacionar-se amb la necessitat de millorar la salut i el benestar, i és per això que cal un criteri superior i assolible sobre el nivell de salut i de reducció de les diferències. Aquest criteri superior a Catalunya ve determinat pel Pla de Salut, en ell es determinen el conjunt d’objectius a assolir en un termini precís. És un esforç notable i continuat que s’ha anat fent repetidament i que cal considerar-lo exemplar.
La planificació de la capacitat instal.lada, de l’oferta, va establir-se en el seu moment a partir del Mapa Sanitari. A l’actualitat el procés ha esdevingut barrejat en part amb el Pla de Salut i també amb decisions i projectes o plans puntuals. La definició de la capacitat instal.lada és una de les eines primeres i primordials de la política sanitària. És en aquest sentit que cal dotar-la precisament de tot el contingut necessari per fer-la efectiva.
La interacció entre oferta geogràfica i prestacions, dona lloc de fet a l’accés als serveis. Per això a l’actualitat, l’anàlisi en termes de mapa sanitari entès com instal.lacions (hospitals, centres d’atenció primària, …) esdevé insuficient. L’opció seria doncs un mapa de l’oferta de serveis, que té en compte el conjunt de prestacions i l’accés que tenen els ciutadans arreu de Catalunya. El detall de l’oferta de serveis ens ha d’aportar prescripcions sobre l’opció més eficient, en la mesura que no cal només garantir accés geogràfic, també temps, nivell de qualitat fruit del volum, o condicions de servei.
En l’àmbit dels professionals s’ha considerat que la planificació de necessitats de professionals, les competències i capacitats acreditades han de ser objecte de reconsideració atenent als canvis sociodemògràfics, econòmics i tecnològics. S’explicita l’èmfasi en el professionalisme com a criteri que guia la relació entre professionals amb la ciutadania, amb el sistema sanitari i els proveïdors, i la necessitat d’establir mecanismes per tal de fer efectiva la participació dels professionals en l’elaboració de polítiques i la gestió.
* Garantir el professionalisme com a base de la relació dels professionals amb la ciutadania , amb el sistema sanitari i els proveïdors , i promoure la participació sistemàtica del seu coneixement en la planificació, gestió i avaluació dels processos d’atenció, en el marc d’un nou contracte social presidit per la transparència i la rendició de comptes i amb la finalitat última d’assolir més qualitat, eficiència i equitat.
* Establir mecanismes per tal que els professionals sanitaris participin de forma efectiva en la formulació de les polítiques de recursos humans i en la gestió de les organitzacions sanitàries .
* Reconsiderar i consensuar amb perspectiva de futur la planificació de necessitats de professionals sanitaris, els rols, les competències i capacitats acreditades en el marc de les prioritats i objectius establerts al Pla de salut de Catalunya i al Mapa sanitari, sociosanitari i de salut mental, amb l’objectiu de donar la millor resposta a:
** les necessitats de salut de les persones;
** les necessitats generades pel treball interdisciplinari que permetin pràctiques segures i donar resposta i “tenir cura” de la singularitat de les persones;
** les necessitats de resolució del contínuum assistencial ;
** el reforçament de l’ autonomia de gestió ;
** els canvis demogràfics de les professions (feminització i envelliment);
** els canvis en la tecnologia i el coneixement ;
** la dotació de professionals que permeti pràctiques segures, reflexives i donar resposta al “tenir cura” a la singularitat de la persona i un treball per evidències orientat cap a resultats;
** expandir l’aportació de la professió infermera i la integració del farmacèutic comunitari i els professionals de la salut pública en el sistema.
I també es van establir criteris respecte la negociació col·lectiva i la contractació professional:
* Crear un acord marc pel model contractual aplicable al conjunt del sistema sanitari públic, respectant la negociació col·lectiva de les parts i l’autonomia de gestió dels centres.
* Establir un model retributiu basat en la categoria professional, el coneixement, les competències, l’experiència, la responsabilitat desenvolupada i els resultats de l’activitat professional en relació amb els objectius de sistema sanitari
La forma organitzativa que adopten els serveis de salut esdevé crucial per a l’eficiència en la producció de serveis. El incentius per tal que la producció sigui eficient poden provenir dels senyals que ofereixen els preus/sistemes de pagament, de la propietat privada i del professionalisme. Al sector salut el mecanisme de preus esdevé controvertit en la mesura que el mercat i la formació de la demanda són fruit d’un mercat de béns de confiança majoritàriament. El prescriptor -metge- defineix la necessitat – demanda- i alhora la información de preus és poc transparent i conté errors. És per tot això que s’acostuma a parlar de sistema de pagament i de contractació per què d’aquesta forma es pretén tenir en compte criteris que van més enllà del valor i cost intrínsec de la prestació.
En aquest context, alguns dels acords destacables són aquests:
* Definir i desplegar un model de relació entre qui assigna els recursos (Servei Català de la Salut) i els proveïdors de serveis públics que tingui en compte els elements següents:
** La identificació del contracte com a instrument comú de gestió , amb les peculiaritats territorials (model de compromís i regulació), que ha de ser avaluat i revisat periòdicament, buscant l’equilibri entre criteris assistencials i econòmics.
** La transparència interna i externa dels contractes i dels resultats (econòmics i de salut).
** L’ orientació dels objectius i les intervencions als resultats en salut, organitzatius i de qualitat assistencial .
- *
- :* La promoció i el reconeixement del treball en xarxa dels centres en l’àmbit territorial.
** Els incentius a l’eficiència dels proveïdors del SISCAT reforçant l’avaluació dels objectius del contracte, per tal de garantir el màxim rendiment dels recursos públics. S’ha de vetllar per tal que hi hagi un equilibri entre el risc assumit i el retorn obtingut per part de les entitats que proveeixen serveis al SISCAT.
* Incrementar l’ús de fórmules de pagament basades en els resultats en salut i qualitat de vida, en substitució dels models de pagament per prestació de serveis, seguint indicadors prèviament definits i coneguts.
* Considerar la introducció de preus públics per a serveis exclosos del catàleg del SISCAT, facilitant l’accés a aquestes prestacions a la població amb menys recursos. Els preus han de reflectir els costos dels serveis que es prestin i s’ha de vetllar perquè tinguin un impacte neutral en la competència en el sector. Per a prestacions incloses al catàleg de serveis, la facturació es farà segons preus públics, que es fixaran d’acord amb costos reals a tots els tercers obligats a pagament al sistema sanitari públic
* Elaborar i aplicar una normativa reguladora de la provisió d’activitat privada des de centres del SISCAT que contingui: un codi ètic, una regulació de preus en les prestacions complementàries, una definició de les prestacions, mecanismes de control i transparència en el sistema de contractació i en l’activitat i els seus resultats
* Establir un marc contractual de provisió de serveis d’atenció farmacèutica basat en els resultats en salut en termes d’efectivitat i eficiència, i en les necessitats de la població de referència.
L’organització interna dels serveis assistencials ha de dissenyar-se per tal que el conjunt de decisions i accions es prenguin d’acord amb els criteris i els incentius que es defineixen. En aquest sentit cal destacar els següents acords:
* Facilitar el contínuum i la integració (funcional) assistencial, respectant l’autonomia de gestió, mitjançant:
** la creació i desplegament d’aliances o ens aglutinadors dels proveïdors d’un territori;
** la fixació d’objectius compartits d’integració de serveis seguint criteris d’efectivitat clínica i eficiència econòmica, preservant els aspectes qualitatius de l’assistència;
** el desplegament de les TIC i els sistemes d’informació;
** el desenvolupament de la història clínica compartida per tal que la informació rellevant per a l’atenció sanitària i social de la ciutadania, sigui accessible als professionals;
** el desenvolupament del treball en xarxa, i
** la revisió de processos assistencials.
En paral·lel, s’han d’impulsar estratègies de coordinació entre els serveis sanitaris i socials per avançar en la integració de tots dos nivells d’atenció.
En l’àmbit del compromís ciutadà hi podem destacar:
* Promoure el rol del ciutadà com a agent actiu del sistema sanitari, responsable de la seva salut, que assumeix estils de vida saludables i pren decisions sobre el seu procés assistencial, la seva salut i fa un ús adequat dels serveis.
* Definir i desplegar mesures que impulsin la decisió compartida en tots els processos de malaltia, però especialment en els moments de final de vida.
* Garantir el dret de la ciutadania a rebre informació sobre la seva salut de manera clara i comprensible tot respectant les seves decisions.
En l’àmbit de recerca, destacaria aquest acord:
- * Optimitzar els recursos destinats a la recerca en funció del grau de translació, innovació i capacitat de donar resposta a la salut i qualitat de vida i creació de riquesa, cercant un equilibri entre els continguts de recerca bàsica clínica (diagnòstic, tractament, cures i resultats en salut), en cures, en serveis sanitaris i en salut pública.
La governança del sistema esdevé una peça clau que obliga al seu redisseny pels canvis del context que hi ha hagut. Entre els acords hi trobem aquests:
* Consolidar la separació de les funcions dels agents del sistema respectant l’autonomia de gestió dels centres garantint la rendició de comptes davant de la ciutadania. L’assignació de les funcions entre els agents és la següent:
** El Departament de Salut és el responsable de les polítiques sanitàries (assistencials, de salut pública i de recerca i innovació) del finançament del sistema, la planificació estratègica i l’avaluació del finançament i els resultats en salut. Exerceix d’autoritat sanitària mitjançant la regulació, la inspecció i el control, l’autorització i l’acreditació. La rendició de comptes la realitza en primera instància davant de la ciutadania mitjançant el Parlament de Catalunya.
** El Servei Català de la Salut és el responsable de garantir la cobertura universal i pública de les prestacions sanitàries de qualitat i eficients a la ciutadania de forma equitativa, a través de l’assignació de recursos, de l’avaluació dels serveis proporcionada per les entitats del SISCAT i del desenvolupament de la planificació operativa. La rendició de comptes la realitza, en primera instància, davant del Consell de Direcció del Servei Català de la Salut i el Departament de Salut.
** Les entitats proveïdores del SISCAT, proporcionen els serveis sanitaris a la població en el marc de les directrius determinades en el contracte amb el Servei Català de la Salut. La rendició de comptes la realitza, en primera instància, davant del Servei Català de la Salut.
* Garantir la presència del coneixement assistencial i clínic en els òrgans de govern de les entitats proveïdores del SISCAT.
* Garantir l’autonomia de gestió de les institucions sanitàries establint mecanismes de seguiment i d’auditoria de processos i resultats.
- * Definir criteris de selecció dels integrants dels òrgans de govern de les institucions sanitàries que considerin els mèrits professionals, la perspectiva de gènere, el coneixement clínic, del territori, de la gestió empresarial i de les especificitats de les institucions, i el compromís amb la missió i els valors de les organitzacions.
* Establir mecanismes de seguiment continuat de la solvència financera de les institucions sanitàries en el marc del SISCAT, així com els criteris que cal adoptar en cada situació.
* Fer transparent el contracte (els objectius de salut, el compliment dels acords d’accessibilitat i resolució al territori i el volum econòmic) amb independència de les formes de pagament, en tant que l’instrument principal de relació entre el Servei Català de la Salut i les entitats proveïdores del SISCAT
El procés per arribar a aquest conjunt d’acords va ser fruit d’una elevada participació. Diversos motius d’oportunitat política van impedir que la totalitat dels representants confirmessin el seu acord al darrer moment. Cal assenyalar que en l’elaboració del document hi van ser contribucions de tots, també d’entitats i grups polítics que no van donar finalment el seu suport. L’acord al que es va arribar es va presentar al Parlament de Catalunya i es va donar així l’opció de mostrar el sistema sanitari que desitja una àmplia representació social.
Les recomanacions d’experts: l’experiència del CASOST
Al mateix temps que cristal.litzava el Pacte Nacional de Salut, el Consell Assessor per la Sostenibilitat del Sistema Sanitari6, un dels consells assessors del President de la Generalitat, emetia un conjunt d’informes que establien pautes i recomanacions regulatòries en àmbits concrets. Es tractava d’impulsar canvis per a la millora de l’eficiència i equitat en entorns com l’assegurança privada, la contractació pública o el mercat farmacèutic.
Per al cas de l’assegurança podem destacar les següents recomanacions
- * Es proposa la creació d’un producte bàsic certificat de prestacions homogènies. Aquest seria un producte certificat per l’autoritat reguladora i es comercialitzaria a través d´un portal que facilités la comparativa i la millor comprensió de les cobertures. En aquest context el contracte d’assegurança ha de ser de base individual.
- * La desgravació fiscal sobre les primes pretén establir un marc de protecció dels consumidors amb un producte certificat. Tindria un gradient en augment en la mesura que aquell paquet bàsic de cobertura fos equivalent al que oferís el sector públic, i s’establiria un percentatge de desgravació amb un topall màxim en valor absolut, especialment en relació amb prestacions sempre efectives però de cost no assumible en la seva totalitat per part del sector públic. Alhora, els productes que poden accedir a desgravació fiscal han de presentar condicions equivalents de cobertura, períodes de carència i exclusions i garantia de renovació garantida, amb tractament diferent entre concurrents i no concurrents als oferts públicament. Els augments de les primes han de ser objecte de regulació. Pel que fa a productes no sotmesos a desgravació fiscal, aquests poden establir criteris propis en el contracte individual.
Per al cas de la contractació pública, destaquem:
- * Desplegar una normativa que permeti disposar de major capacitat per dur a terme contractacions, realitzar inversions i prendre decisions a les entitats del sector públic de salut, augmentant la simplificació, agilització i eficiència d’aquestes actuacions. Aquesta funció de contractació és cabdal per tal de configurar un model d’atenció capaç de donar resposta àgil a les contingències que s’esdevenen.
- * Donar resposta a la situació en què es troben les entitats del sector salut en el marc de l’aplicació de la regulació de la SEC 2010, impulsant la transposició de la directiva europea des del Parlament de Catalunya, abans de l’abril del 2016, d’acord amb les possibilitats que diversos juristes entenen que permet l’actual legislació, permetent respectar la riquesa que representa el sistema sanitari català.
El conjunt d’informes de recomanacions incorporaven una perspectiva comparada sobre les opcions preses en altres països. Van ser presentats i publicats i són accessibles.
Comentari final
Hi ha tres missatges clau a considerar davant l’eficiència i l’equitat en un sistema de salut. El primer de tots es refereix a la seva definició i el context de criteris i principis que els fan possibles en un sistema de salut. La segona qüestió es refereix a que ens cal conèixer amb precisió mesures explícites d’eficiència i equitat tractant d’agregar la informació ja disponible per tal d’obtenir conclusions clares. Per exemple, el coneixement d’una de les dimensions de l’eficiència com és la productivitat del serveis de salut esdevé fonamental. La tercera es refereix a la necessitat d’establir consensos per tal que les decisions públiques siguin fermes i permetin una aplicació satisfactòria. Sense consensos, la proclamació d’eficiència i equtiat com a principis del sistema de salut acaba essent tant sols una retòrica fruit de l’oportunisme polític del moment.
1 Nussbaum, Martha Craven, and Amartya Sen. 1993. The Quality of Life / Edited by Martha Nussbaum and Amartya Sen. WIDER Studies in Development Economics.
2 Council Conclusions on common values and principles in European Union health systems, OJ 2006
No. C146/1
3 Balabanova D, Mills A, Conteh L, et al. Good Health at Low Cost 25 years on: lessons for the future of health systems strengthening. Lancet 2013;381:2118-2133
4 Black, Nick. “Evidence based policy: proceed with care.” BMJ: British Medical Journal 323.7307 (2001):
275
5 Accesible a: http://salutweb.gencat.cat/web/.content/home/el_departament/model_sanitari_catala/pacte_nacional_de_salut/pacte_nacional_salut_acords.pdf
6 http://presidencia.gencat.cat/ca/ambits_d_actuacio/consells-assessors/casost/#bloc4
Document information
Published on 11/05/18
Accepted on 08/04/18
Submitted on 02/03/18
Licence: Other