|
|
| Line 3: |
Line 3: |
| | ====Introdução==== | | ====Introdução==== |
| | | | |
| − | O impacto do uso de ácido acetilsalicílico (AAS), metformina e estatinas no cancro próstata pode ter grande importância, mas este ainda não é claro dado que estudos anteriores mostraram resultados controversos. Este estudo pretende avaliar a possível associação do consumo de AAS, metformina e estatinas com as características patológicas e o risco de recidiva bioquímica (RB) das neoplasias prostáticas.
| + | A fusão de imagens obtidas através de ressonância magnética nuclear (RMN) com ecografia transrectal (ETR) em tempo real constitui uma mais-valia na deteção do adenocarcinoma da próstata na medida em que permite dirigir a biópsia prostática a áreas suspeitas. |
| | | | |
| − | ====Materiais e métodos==== | + | ====Caso clínico==== |
| | | | |
| − | Analisaram‐se 311 doentes submetidos a prostatectomia radical (PR) no Hospital de Braga entre janeiro de 2010 e junho de 2014. Os dados foram obtidos através dos registos clínicos e foi calculada a associação bruta e ajustada entre o uso de cada fármaco e o antigénio específico da próstata (PSA), estadio patológico, score de Gleason, presença de margens cirúrgicas positivas e risco de recidiva bioquímica.
| + | doente do sexo masculino, 65 anos, seguido na consulta por PSA elevado. Submetido a 2 biópsias ecoguiadas, cujo resultado foi negativo. Por persistência da elevação do marcador tumoral realizou biópsia com fusão cognitiva de imagem, tendo o resultado desta sido negativo. Posteriormente efectuou biópsia com fusão de imagem de RMN, onde foi diagnosticado CP Gleason 8. |
| | | | |
| − | ====Resultados==== | + | ====Discussão==== |
| | | | |
| − | Dos 311 pacientes, 26 (8,4%) estavam medicados com AAS, 35 (11,3%) com metformina e 112 (36%) com estatinas. Os indivíduos medicados com AAS apresentaram um valor de PSA inferior comparativamente com os não medicados (5,9 vs. 8,9 ng/m; p = 0,008). O seu uso foi um preditor independente de margens cirúrgicas positivas (OR = 3,77; IC 95%: 1,45‐9,78). O uso de metformina estava associado a estádios patológicos mais avançados, nomeadamente pT3b (20 vs. 7,7%; p = 0,048). Não foram detetadas outras associações entre o cancro da próstata e a utilização de AAS, metformina ou estatinas.
| + | No futuro, a fusão de imagens de RMN com ecografia em tempo real, para a orientação de lesões suspeitas resultará em biópsias mais precisas e diminuirá o n.° de procedimentos necessários para a detecção de doença clinicamente significativa. No entanto, mais investigação é necessária para determinar o papel desta plataforma na detecção do cancro, vigilância activa e tratamento focal da neoplasia, assim como na selecção dos doentes que dela poderão beneficiar. |
| − | | + | |
| − | ====Conclusão====
| + | |
| − | | + | |
| − | O uso de AAS, metformina e estatinas não tem efeito benéfico claro sobre o cancro da próstata, observando‐se, pelo contrário, neste estudo uma associação entre o uso de metformina e estádios patológicos mais avançados. Estes resultados deverão ser validados noutros estudos com amostras maiores e com maior tempo de seguimento. Confirma‐se a associação já detetada noutros estudo que os doentes com cancro da próstata a tomar AAS têm PSA mais baixos, cujo mecanismo deverá ser esclarecido futuramente.
| + | |
| | | | |
| | ==Abstract== | | ==Abstract== |
| | | | |
| − | ====Background==== | + | ====Introduction==== |
| | | | |
| − | The impact of using ASA (acetylsalicylic acid), metformin and statins on the prostate cancer may be significant, but is not clear and findings from previous studies are inconsistent. This study aims to evaluate the relationship between the use of ASA, metformin and statins and the pathological characteristics and risk of biochemical recurrence (BCR) of prostate cancer.
| + | MRI/TRUS fusion is an added value in the detection of prostate adenocarcinoma as it allows targeted prostate biopsy of suspicious areas. |
| | | | |
| − | ====Methods==== | + | ====Clinical case==== |
| | | | |
| − | A total of 311 patients submitted to radical prostatectomy (RP) at Hospital de Braga between January 2010 and June 2014 were analyzed. Data were obtained from clinical records and the crude and adjusted association between the use of a specific drug and prostate specific antigen (PSA), pathological stage, Gleason score, positive surgical margin and risk of biochemical recurrence were calculated.
| + | 65 years old male, followed by elevated PSA. Submitted to 2 conventional transrectal biopsies, both negative for prostate cancer . Due to persistent elevation of the tumor marker it was performed a biopsy with cognitive image fusion, with a second negative result. Finally, he performed a MRI/TRUS fusion biopsy and a Gleason 8 (4+4) PC was diagnosed. |
| | | | |
| − | ====Findings==== | + | ====Discussion==== |
| | | | |
| − | Overall, 26 (8.4%) of the patients used ASA, 35 (11.3%) metformin and 112 (36%) statins. The ASA users had a lower PSA compared with the non users (5.9 vs. 8.9 ng/m; p = 0.008). Its use was an independent predictor of positive surgical margin (OR = 3.77; IC 95%: 1.45‐9.78). The use of metformin was associated with advanced pathological stages, more precisely pT3b (20% vs. 7.7%; p = 0.048). No other differences were detected between ASA, metformin and statins users.
| + | In a near future, the fusion of MR images with real time transrectal ultrasound for guidance of suspicious lesions will result in more accurate biopsies and a reduction on the number of procedures for the detection of clinically significant disease. More research is needed to evaluate the role of this platform in cancer detection, focal treatment and active surveillance, as to establish wich patients may benefit from it. |
| | | | |
| − | ====Conclusions==== | + | ==PALAVRAS-CHAVE== |
| | | | |
| − | The use of ASA, metformin and statins has no beneficial effect on prostatic cancer patients. On the opposite, an association between the use of metformin and advanced pathological stages was observed. These results should be validated in other larger samples and longer follow‐up. The association between the use of ASA and lower PSA was already detected in other studies, whose mechanism should be clarified in future
| + | Biópsia ; Fusão de imagem RMN-ETR ; Cancro da próstata |
| | | | |
| − | ==Palavras‐chave== | + | ==KEYWORDS== |
| | | | |
| − | Cancro da próstata ; Ácido acetilsalicílico ; Metformina ; Estatinas ; Recidiva bioquímica
| + | Biopsy ; MRI/TRUS imaging fusion ; Prostate cancer |
| − | | + | |
| − | ==Keywords==
| + | |
| − | | + | |
| − | Prostate cancer ; Acetylsalicylic acid ; Metformin ; Statins ; Biochemical recurrence | + | |
| | | | |
| | ==Introdução== | | ==Introdução== |
| | | | |
| − | O cancro da próstata constitui atualmente o cancro não cutâneo mais frequente nos indivíduos do sexo masculino no norte da América e na Europa<sup>[[#bib0295|1]] ; [[#bib0300|2]]</sup> . É também, no mundo ocidental, a segunda maior causa de morte por cancro nos homens depois do cancro do pulmão<sup>[[#bib0295|1]] ; [[#bib0300|2]]</sup> .
| + | Em 2008 Patrick Walsh proferiu a seguinte frase: “''The discovery that would have the greatest impact on our field would be the development of accurate imaging of tumour within the prostate'' ” [[#bb0005|<sup>1</sup>]] . |
| | | | |
| − | A prostatectomia radical (PR) é uma das abordagens terapêuticas mais utilizada em doentes com cancro da próstata localizado[[#bib0305|<sup>3</sup>]] , contudo, quase 40% dos pacientes intervencionados apresentam recidiva bioquímica (RB)[[#bib0310|<sup>4</sup>]] . Este atual problema de saúde pública apresenta como fatores de risco não modificáveis bem estabelecidos a idade avançada, a raça negra e a história familiar<sup>[[#bib0315|5]] ; [[#bib0320|6]]</sup> . | + | A biópsia prostática em duplo sextante é o ''goldstandard'' no diagnóstico do carcinoma da próstata. Estima-se que nos EUA sejam realizados cerca de 1 milhão destes procedimentos/ano [[#bb0010|<sup>2</sup>]] . A grande maioria é realizada através de ecografia transrectal, durante a qual são obtidos fragmentos de próstata de forma sistemática e sem o operador ter conhecimento da localização do tumor. É amplamente reconhecido que este método tem limitações importantes, nomeadamente dificuldade em obter amostras das zonas apical e anterior, sobretudo em próstatas de dimensões aumentadas[[#bb0015|<sup>3</sup>]] . Estudos em autópsias revelam taxas de sensibilidade relativamente baixas como 53%[[#bb0020|<sup>4</sup>]] , o que levanta a questão da falha na detecção do CP. |
| | | | |
| − | No intuito de estabelecer possíveis estratégias de prevenção primária ou secundárias têm sido estudados outros fatores de risco e prognóstico. A exposição a hormonas endógenas, a ingestão de gorduras, a obesidade, os hábitos tabágicos e alcoólicos, a exposição ocupacional e a atividade física são exemplos de fatores investigados, mas com resultados ainda inconclusivos[[#bib0325|<sup>7</sup>]] . Existe evidência da redução da incidência do cancro da próstata em indivíduos medicados com inibidores da 5‐α‐redutase, mas este efeito está associado a um discutível aumento da incidência dos tumores histologicamente mais agressivos[[#bib0330|<sup>8</sup>]] . Para além destes, nos últimos anos foram desenvolvidos vários estudos que avaliam os efeitos da administração de determinados fármacos, nomeadamente do ácido acetilsalicílico (AAS), metformina e estatinas, na supressão e proliferação das células tumorais.
| + | Salienta-se o desafio que representa o doente com suspeita clínica persistente e múltiplas biópsias negativas. O desenvolvimento de diversos métodos para minimizar os falsos negativos neste espectro de doentes passa pela repetição de biópsias<sup>[[#bb0025|5.]] ; [[#bb0030|6.]] ; [[#bb0035|7.]]</sup> , obtenção directa de fragmentos anteriores[[#bb0040|<sup>8</sup>]] , biópsias de saturação<sup>[[#bb0045|9.]] ; [[#bb0050|10.]]</sup> e transperineais[[#bb0055|<sup>11</sup>]] . Apesar deste esforço e da utilidade diagnóstica destas estratégias, estas não ultrapassam o handicap da amostragem aleatória. |
| | | | |
| − | O AAS é um anti‐inflamatório não esteroide (AINE), comumente prescrito em indivíduos com idade avançada como prevenção primária ou secundária de doenças cardiovasculares[[#bib0335|<sup>9</sup>]] . A inibição da ciclocoxigenase‐2 (COX‐2) pelo AAS tem sido investigada como um mecanismo antitumoral. O seu efeito antiplaquetário em baixas doses parece impedir a invasão dos tecidos pelas células tumorais[[#bib0340|<sup>10</sup>]] , assim como a neovascularização e a formação de metástases[[#bib0345|<sup>11</sup>]] . O AAS mostrou ter efeitos protetores em relação ao cancro colorretal, outras neoplasias digestivas e cancro da mama[[#bib0350|<sup>12</sup>]] . Além disso, uma meta‐análise concluiu existir uma associação inversa entre o uso de AAS e a incidência de cancro prostático[[#bib0355|<sup>13</sup>]] . Além disso, já foi descrita uma redução da mortalidade do cancro da próstata com o uso de AAS em doentes com doença localizada[[#bib0360|<sup>14</sup>]] , mas existem resultados contraditórios[[#bib0365|<sup>15</sup>]] . | + | O recente avanço tecnológico na área da ressonância magnética multiparamétrica, a utilização de parâmetros funcionais como a espectroscopia, ''diffusion weighted imaging e dynamic contrast enhancement'' permitem a visualização da próstata com elevada qualidade e a identificação de lesões suspeitas e/ou neoplásicas na glândula [[#bb0060|<sup>12</sup>]] , o que nos leva a crer que estamos perante uma oportunidade para a realização de biópsias dirigidas e orientadas[[#bb0065|<sup>13</sup>]] . |
| | | | |
| − | A diabetes mellitus (DM) tipo II é também uma doença comum e alguns estudos mostraram que está associada a cancro da próstata mais agressivo<sup>[[#bib0370|16]] ; [[#bib0375|17]]</sup> . A metformina é um antidiabético oral frequentemente usado, existindo evidência de uma ação direta sobre as células tumorais, através da inibição da migração tumoral, da promoção da apoptose e a ativação da via da proteína cinase ativada por adenosina monofosfato[[#bib0380|<sup>18</sup>]] . Está demonstrado que o uso de metformina tem efeitos benéficos na sobrevivência de vários tipos de cancro em doentes diabéticos e não diabéticos[[#bib0385|<sup>19</sup>]] . Acrescente‐se que um estudo com doentes com DM tipo II revelou que o uso de metformina estava significativamente associado a uma menor incidência de cancro da próstata[[#bib0390|<sup>20</sup>]] . Foi também reportada a associação do uso deste fármaco com uma diminuição do risco de RB, metastização e mortalidade por cancro da próstata<sup>[[#bib0395|21]] ; [[#bib0400|22]]</sup> . No entanto, outros estudos não suportam estes achados<sup>[[#bib0380|18]] ; [[#bib0405|23]] ; [[#bib0410|24]] ; [[#bib0415|25]] ; [[#bib0420|26]]</sup> .
| + | No presente trabalho é descrito o caso de um doente com suspeita clínica de CP, que realizou biópsia com fusão de imagem, seguida de uma breve revisão da literatura sobre o tema. |
| | | | |
| − | As estatinas são fármacos inibidores da coenzima A 3‐hidroxi‐3‐metil‐glutaril redutase, sendo amplamente utilizadas para melhorar o perfil lipídico e diminuir a incidência e mortalidade de doenças cardiovasculares[[#bib0425|<sup>27</sup>]] . Atualmente existe evidência de que as estatinas podem ter efeitos antitumorais em vários cancros, nomeadamente no da próstata, através da indução da apoptose e inibição do crescimento celular, angiogénese e invasão/metastização[[#bib0430|<sup>28</sup>]] . Neste contexto, foram reportadas associações entre a administração de estatinas e a redução da incidência do cancro da próstata e da probabilidade de desenvolver doença agressiva ou fatal<sup>[[#bib0430|28]] ; [[#bib0435|29]] ; [[#bib0440|30]] ; [[#bib0445|31]] ; [[#bib0450|32]] ; [[#bib0455|33]] ; [[#bib0460|34]]</sup> . Embora tenha sido reportado que a mortalidade específica por cancro da próstata é menor nos indivíduos medicados com estatinas, apresentando também estádios mais favoráveis[[#bib0435|<sup>29</sup>]] , outros estudos não suportam estes resultados<sup>[[#bib0465|35]] ; [[#bib0470|36]] ; [[#bib0475|37]]</sup> . Outro tema controverso é se o uso deste fármaco está associado a um risco menor de RB após a cirurgia, assim como a estádios menos avançados, já que existem estudos publicados com resultados contraditórios<sup>[[#bib0480|38]] ; [[#bib0485|39]]</sup> .
| + | ==Caso clínico== |
| | | | |
| − | Face aos resultados divergentes dos estudos anteriores e uma vez que os efeitos do uso destes fármacos sobre o cancro próstata ainda não são claros, este estudo pretende avaliar a possível associação do uso de AAS, metformina e estatinas com as características clínicas e patológicas das neoplasias da próstata dos indivíduos submetidos a PR. Além disso, pretende‐se ainda analisar a influência do uso destes fármacos sobre o risco de RB.
| + | É apresentado o caso de um doente do sexo masculino, 65 anos de idade, referenciado à consulta de Urologia por PSA 14 ng/mL. Não se apuraram antecedentes pessoais ou familiares de relevo, à exceção de melanoma maligno da pele; o toque rectal realizado era insuspeito. |
| | | | |
| − | ==Métodos==
| + | Foi proposta biópsia prostática, cujo resultado foi negativo para CP. Por persistência de suspeita clínica de doença foi efectuada biópsia de saturação, também sem evidência de neoplasia; referenciou-se o doente para realização de biópsia prostática com fusão cognitiva de imagem obtida por RMN, cujo resultado foi sobreponível aos anteriormente obtidos. Por elevação persistente do marcador tumoral / 43 ng/mL / foi então proposta biópsia transrectal ecoguiada com fusão de imagens de RMN em tempo real, tendo sido diagnosticado adenocarcinoma da próstata Gleason 8 (4+4) em todos os fragmentos. |
| | | | |
| − | Foram analisados de forma retrospetiva todos os doentes submetidos a PR no Hospital de Braga (HB) entre janeiro de 2010 e junho de 2014. Foi definido como critério de exclusão a ausência de registo informático sobre a medicação realizada.
| + | Para estadiamento foram solicitados cintigrafia óssea e RMN pélvica, sem evidência de extensão extraprostática da doença. Após discussão com o doente sobre as opções terapêuticas optou-se por iniciar bloqueio hormonal completo e radioterapia externa a título intensivo. |
| | | | |
| − | A recolha de dados foi realizada através do sistema informático do HB ''(Glintt''<sup>''®''</sup> ), procedendo à consulta dos processos clínicos eletrónicos dos utentes incluídos no estudo. Foi recolhida informação clínica pré‐operatória, nomeadamente idade dos pacientes aquando da PR, valor sérico do antigénio específico da próstata (PSA) pré‐operatório, realização de terapêutica crónica com AAS, metformina, estatinas, antecedentes pessoais de DM, dislipidemia e obesidade (através do índice de massa corporal calculado na consulta pré‐anestésica). O valor do PSA pré‐operatório em doentes medicados com inibidores da 5‐α‐redutase foi ajustado através da sua duplicação. Quanto ao uso dos fármacos referidos, não foi recolhida informação sobre doses ou duração do tratamento, já que estes dados eram muito escassos. Foi também consultado o resultado anátomo‐patológico da peça cirúrgica de PR, da qual se obteve o ''score de Gleason'' , estádio patológico (T), margens cirúrgicas e envolvimento de gânglios linfáticos. O acompanhamento dos doentes foi realizado com consultas trimestrais no primeiro ano e semestrais posteriormente. A avaliação analítica do PSA foi realizada em todas as consultas. A RB foi definida como 2 concentrações consecutivas de PSA igual ou superior a 0,2 ng/ml, tendo‐se registado o período de tempo (em meses) decorrido até à data da primeira medição.
| + | O doente mantém seguimento em consulta externa da especialidade, sem evidência de neoplasia em progressão. |
| | | | |
| − | A associação entre o uso dos fármacos e as variáveis quantitativas (PSA e idade) foi avaliada através da aplicação do teste de ''t‐student'' . O teste qui‐quadrado (χ2) foi aplicado para a associação entre as variáveis qualitativas.
| + | ==Discussão/Conclusão== |
| | | | |
| − | Também foi realizada uma análise multivariada por regressão logística binária, ajustada às potenciais variáveis de confundimento: idade dos doentes, uso dos diferentes fármacos em estudo, DM, dislipidemia e PSA pré‐operatório.
| + | O dilema diagnóstico que emerge perante indivíduos com biópsia da próstata negativa e PSA persistentemente elevado, a elevada taxa de falsos negativos (que pode atingir os 47%[[#bb0070|<sup>14</sup>]] ) inerente à técnica tradicional e a crescente preocupação com o diagnóstico e tratamento excessivos de doentes com CP clinicamente indolentes, torna a melhor caracterização desta neoplasia sobejamente almejada[[#bb0075|<sup>15</sup>]] . A biópsia da próstata, dirigida a um alvo, ecoguiada com fusão de imagem de RMN poderá ter o potencial de nos prover essa vantagem[[#bb0080|<sup>16</sup>]] . |
| | | | |
| − | Através do método Kaplan‐Meier, foram obtidas curvas de sobrevivência para estimar a probabilidade de sobrevivência livre de RB nos doentes medicados com os fármacos em estudo versus não medicados, aplicando‐se o teste de Logrank para comparação entre os 2 grupos e a regressão de Cox.
| + | Actualmente dispomos de três métodos que utilizam a RMN multiparamétrica como base para a realização de biópsias da próstata dirigidas: a ''fusão cognitiva'' , na qual o urologista se limita a direccionar a agulha de biópsia à área da próstata identificada como suspeita na RMN realizada noutro momento; ''biópsia guiada por RMN'' , técnica exclusivamente executada pelo radiologista e durante a ressonância (in-bore); e a ''biópsia ecoguiada com fusão de imagem'' , na qual imagens de RMN do doente são carregadas num ''software'' adaptado ao ecógrafo, obtendo-se desta forma a fusão de ambas, podendo dirigir a ecografia e a agulha de biópsia às regiões identificadas como suspeitas na RMN. Até à data, não foi realizada qualquer comparação prospectiva entre os três métodos, porém, cada um comporta vantagens e desvantagens ( [[#f0005|fig. 1]] ). |
| | | | |
| − | A base de dados e a análise estatística foram realizadas com recurso ao IBM Statistical Package for Social Science<sup>®</sup> (IBM SPSS versão 22.0). Foi considerado como nível de significância estatística p < 0,05 e um intervalo de confiança (IC) de 95%.
| + | <span id='f0005'></span> |
| − | | + | |
| − | Este estudo foi aprovado pela Subcomissão de Ética para as Ciências da Vida e da Saúde da Universidade do Minho e pela Comissão de Ética do HB após apreciação do Protocolo de Investigação apresentado.
| + | |
| − | | + | |
| − | ==Resultados==
| + | |
| − | | + | |
| − | Foram submetidos a PR 315 doentes, sendo que foram excluídos 4 por ausência de informação sobre a medicação no registo eletrónico. Assim, na amostra final foram incluídos 311 doentes, cujas características estão resumidas na [[#tbl0005|tabela 1]] . No total, 26 (8,4%) pacientes estavam medicados com AAS, 35 (11,3%) com metformina e 112 (36%) com estatinas. No global, 177 doentes não estavam a ser medicados com nenhum dos fármacos em estudo, 100 estavam a ser tratados com um dos medicamentos, 29 com 2 e apenas 5 doentes estavam medicados com os 3 fármacos. A idade média aquando da PR foi de 63,4 anos (DP = 6,4) e a média do PSA sérico foi de 8,6 ng/mL (DP = 5,9). Cerca de 53,4% apresentavam uma ''score'' de ''Gleason'' de 7 e 17,7% um ''score'' ≥ 8. Quanto ao estádio patológico, 18,5% apresentavam extensão extracapsular (T3a) e 9,1% invasão das vesículas seminais (T3b). Apenas 4,5% dos pacientes apresentavam invasão de gânglios linfáticos regionais. Após um seguimento médio de 19,8 meses (DP = 15,8), foi observado que 27 (8,7%) indivíduos apresentaram RB. Destes doentes, foi diagnosticado um caso de metastização à distância aos 36 meses de vigilância e 4 morreram.
| + | |
| − | | + | |
| − | <span id='tbl0005'></span>
| + | |
| − | | + | |
| − | {| class="wikitable" style="min-width: 60%;margin-left: auto; margin-right: auto;"
| + | |
| − | |+
| + | |
| − | | + | |
| − | Tabela 1.
| + | |
| − | | + | |
| − | Características clínicas e patológicas dos doentes submetidos a prostatectomia radical
| + | |
| − | | + | |
| − | |-
| + | |
| − | | + | |
| − | !
| + | |
| − | ! n
| + | |
| − | ! %
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Uso de AAS''
| + | |
| − | | 26
| + | |
| − | | 8,4
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Uso de metformina''
| + | |
| − | | 35
| + | |
| − | | 11,3
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Uso de estatinas''
| + | |
| − | | 112
| + | |
| − | | 36
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Diabetes mellitus''
| + | |
| − | | 49
| + | |
| − | | 15,8
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Dislipidemia''
| + | |
| − | | 118
| + | |
| − | | 37,9
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''IMC'' ≥ 25 e ≤ 30 ≥ 30
| + | |
| − | | 53 21
| + | |
| − | | 49,5 19,6
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Score'' de ''Gleason'' ≤ 6 7 ≥ 8
| + | |
| − | | 90 166 55
| + | |
| − | | 28,9 53,4 17,7
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Estádio patológico (pT)''''T2''''T3a''''T3b''
| + | |
| − | | 233 57 28
| + | |
| − | | 72,4 18,5 9,1
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Invasão de gânglios linfáticos''
| + | |
| − | | 14
| + | |
| − | | 4,5
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Margens cirúrgicas positivas''
| + | |
| − | | 143
| + | |
| − | | 46,1
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Recidiva bioquímica''
| + | |
| − | | 27
| + | |
| − | | 8,7
| + | |
| − | |}
| + | |
| − | | + | |
| − | AAS: ácido acetilsalicílico; IMC: índice de massa corporal.
| + | |
| − | | + | |
| − | A [[#tbl0010|tabela 2]] sumariza as características clínicas e patológicas da amostra em estudo segregadas em 2 grupos para cada tipo de medicação (medicados versus não medicados). Relativamente à idade, observou‐se que os indivíduos medicados com os fármacos em estudo são cerca de 2 anos mais velhos comparativamente com os não medicados, embora esta diferença seja apenas estatisticamente significativa para as estatinas (p = 0,005). Os indivíduos medicados com AAS apresentaram um valor médio de PSA de 5,9 ng/mL, significativamente inferior comparativamente com os não medicados, que apresentaram um PSA médio de 8,9 ng/mL (p = 0,008). Quanto às características patológicas, nomeadamente o ''score'' de ''Gleason'' , a invasão de gânglios linfáticos regionais e as margens cirúrgicas, não se verificam diferenças estatisticamente significativas, com exceção da associação entre o uso de metformina e o estádio patológico mais avançado, nomeadamente pT3b, que correspondeu ao estádio apresentado em 20% dos pacientes medicados e em 7,7% dos não medicados (p = 0,042; resíduo ajustado padronizado = 2,1).
| + | |
| − | | + | |
| − | <span id='tbl0010'></span>
| + | |
| − | | + | |
| − | {| class="wikitable" style="min-width: 60%;margin-left: auto; margin-right: auto;"
| + | |
| − | |+
| + | |
| − | | + | |
| − | Tabela 2.
| + | |
| − | | + | |
| − | Comparação entre as características clínicas e patológicas dos indivíduos sujeitos a prostatectomia radical de acordo com a terapêutica
| + | |
| − | | + | |
| − | |-
| + | |
| − | | + | |
| − | ! Características
| + | |
| − | ! colspan="2" | AAS
| + | |
| − | ! colspan="2" | Metformina
| + | |
| − | ! colspan="2" | Estatinas
| + | |
| − | |-
| + | |
| − | | + | |
| − | |
| + | |
| − | | Usa
| + | |
| − | | Não usa
| + | |
| − | | Usa
| + | |
| − | | Não usa
| + | |
| − | | Usa
| + | |
| − | | Não usa
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''N.° de doentes (%)''
| + | |
| − | | 26 (8,4)
| + | |
| − | | 285 (91,6)
| + | |
| − | | 35 (11,3)
| + | |
| − | | 276 (88,7)
| + | |
| − | | 112 (36)
| + | |
| − | | 199 (64)
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Idade média (DP)''
| + | |
| − | | 65,3 (6)
| + | |
| − | | 63,2 (6,5)
| + | |
| − | | 65,3 (5,6)
| + | |
| − | | 63,1 (6,5)
| + | |
| − | | 64,7 (5,5)
| + | |
| − | | 62,6 (6,8)
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''p''
| + | |
| − | | 0,114
| + | |
| − | |
| + | |
| − | | 0,056
| + | |
| − | |
| + | |
| − | | 0,005
| + | |
| − | |
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''PSA médio (DP) (ng/ml)''
| + | |
| − | | 5,9 (2,3)
| + | |
| − | | 8,9 (6,1)
| + | |
| − | | 9,6 (10)
| + | |
| − | | 8,5 (5,3)
| + | |
| − | | 8 (4,5)
| + | |
| − | | 9 (6,6)
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''p''
| + | |
| − | | 0,008
| + | |
| − | |
| + | |
| − | | 0,911
| + | |
| − | |
| + | |
| − | | 0,198
| + | |
| − | |
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Score de Gleason n (%)'' ≤ 6 7 ≥ 8
| + | |
| − | | 12 (46,2) 11 (42,3) 3 (11,5)
| + | |
| − | | 78 (27,4) 155 (54,4) 52 (18,2)
| + | |
| − | | 12 (34,3) 14 (40) 9 (25,7)
| + | |
| − | | 78 (28,3) 152 (55,1) 46 (16,7)
| + | |
| − | | 33 (29,5) 57 (50,9) 22 (19,6)
| + | |
| − | | 57 (28,6) 109 (54,8) 33 (16,6)
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''p''
| + | |
| − | | 0,125
| + | |
| − | |
| + | |
| − | | 0,207
| + | |
| − | |
| + | |
| − | | 0,741
| + | |
| − | |
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Estádio patológico n (%)'' T2 T3a T3b
| + | |
| − | | 21 (80,8) 4 (15,4) 1 (3,8)
| + | |
| − | | 202 (71,6) 53 (18,8) 27 (9,6)
| + | |
| − | | 24 (68,6) 4 (11,4) 7 (20)
| + | |
| − | | 199 (72,9) 53 (19,4) 21 (7,7)
| + | |
| − | | 83 (74,8) 23 (20,7) 5 (4,5)
| + | |
| − | | 140 (71,1) 34 (17,3) 23 (11,7)
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''P''
| + | |
| − | | 0,701
| + | |
| − | |
| + | |
| − | | 0,048
| + | |
| − | |
| + | |
| − | | 0,100
| + | |
| − | |
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Invasão de gânglios linfáticos n (%)''
| + | |
| − | | 2 (7,7)
| + | |
| − | | 12 (4,2)
| + | |
| − | | 2 (5,7)
| + | |
| − | | 12 (4,3)
| + | |
| − | | 7 (6,3)
| + | |
| − | | 7 (3,5)
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''p''
| + | |
| − | | 0,330
| + | |
| − | |
| + | |
| − | | 0,663
| + | |
| − | |
| + | |
| − | | 0,265
| + | |
| − | |
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Margens cirúrgicas positivas n (%)''
| + | |
| − | | 15 (57,7)
| + | |
| − | | 128 (45,1)
| + | |
| − | | 14 (40)
| + | |
| − | | 129 (46,9)
| + | |
| − | | 43 (38,7)
| + | |
| − | | 100 (50,3)
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''p''
| + | |
| − | | 0,217
| + | |
| − | |
| + | |
| − | | 0,44
| + | |
| − | |
| + | |
| − | | 0,051
| + | |
| − | |
| + | |
| − | |}
| + | |
| − | | + | |
| − | AAS: ácido acetilsalicílico; DP: desvio padrão; PSA: antigénio específico da próstata.
| + | |
| − | | + | |
| − | Os resultados da regressão logística que avaliam a associação entre o uso dos fármacos em estudo e o estádio patológico estão representados na [[#tbl0015|tabela 3]] . Como se pode verificar, não foi encontrada associação independente entre uso dos fármacos e estádio patológico. Contudo, foi detetada uma associação significativa entre valores elevados de PSA pré‐operatório e o estádio patológico não limitado à próstata (T3) (OR = 1,12; IC 95%: 1,063‐1,18). Observou‐se também a associação independente entre o uso de AAS e margens cirúrgicas positivas (OR = 3,77; IC 95%: 1,45‐9,78).
| + | |
| − | | + | |
| − | <span id='tbl0015'></span>
| + | |
| − | | + | |
| − | {| class="wikitable" style="min-width: 60%;margin-left: auto; margin-right: auto;"
| + | |
| − | |+
| + | |
| − | | + | |
| − | Tabela 3.
| + | |
| − | | + | |
| − | Resultados da análise de regressão logística multivariada entre o uso dos fármacos e estadio patológico T3<sup>*1</sup> e margens cirúrgicas positivas<sup>*2</sup>
| + | |
| − | | + | |
| − | |-
| + | |
| − | | + | |
| − | !
| + | |
| − | ! OR
| + | |
| − | ! IC 95%
| + | |
| − | ! p
| + | |
| − | |-
| + | |
| − | | + | |
| − | | colspan="4" | ''Estádio patológico T3a‐T3b''
| + | |
| − | |-
| + | |
| − | | + | |
| − | | Uso de AAS
| + | |
| − | | 0,89
| + | |
| − | | 0,30‐2,63
| + | |
| − | | 0,828
| + | |
| − | |-
| + | |
| − | | + | |
| − | | Uso de metformina
| + | |
| − | | 0,78
| + | |
| − | | 0,19‐3,26
| + | |
| − | | 0,73
| + | |
| − | |-
| + | |
| − | | + | |
| − | | Uso de estatinas
| + | |
| − | | 1,59
| + | |
| − | | 0,57‐4,45
| + | |
| − | | 0,38
| + | |
| − | |-
| + | |
| − | | + | |
| − | | colspan="4" |
| + | |
| − | |-
| + | |
| − | | + | |
| − | | colspan="4" | ''Margens cirúrgicas positivas''
| + | |
| − | |-
| + | |
| − | | + | |
| − | | Uso de AAS
| + | |
| − | | 3,77
| + | |
| − | | 1,45‐9,78
| + | |
| − | | 0,006
| + | |
| − | |-
| + | |
| − | | + | |
| − | | Uso de metformina
| + | |
| − | | 1,01
| + | |
| − | | 0,26‐3,97
| + | |
| − | | 0,989
| + | |
| − | |-
| + | |
| − | | + | |
| − | | Uso de estatinas
| + | |
| − | | 1,07
| + | |
| − | | 0,43‐2,72
| + | |
| − | | 0,879
| + | |
| − | |}
| + | |
| − | | + | |
| − | AAS: ácido acetilsalicílico; OR: odds ratio; 95% IC: intervalo de confiança de 95%.
| + | |
| − | | + | |
| − | <sup>*1</sup> Ajustada para idade, uso de outros fármacos em estudo, DM, dislipidemia e PSA pré‐operatório.
| + | |
| − | | + | |
| − | <sup>*2</sup> Ajustada para idade, uso de outros fármacos em estudo, DM, dislipidemia, PSA pré‐operatório, estádio patológico e ''score'' de ''Gleason.''
| + | |
| − | | + | |
| − | As [[#fig0005|Figura 1]] , [[#fig0010|Figura 2]] ; [[#fig0015|Figura 3]] ilustram a sobrevida livre de RB nos doentes medicados com os fármacos em estudo versus não medicados. Globalmente, não foram detetadas diferenças significativas entre os grupos, embora seja aparente uma tendência para os utilizadores de metformina terem maior risco de RB. Quando estes dados foram analisados por regressão de Cox também não foram detetadas diferenças consoante o uso de fármacos em estudo ([[#tbl0020|tabela 4]] ).
| + | |
| − | | + | |
| − | <span id='fig0005'></span> | + | |
| | | | |
| | {| style="text-align: center; border: 1px solid #BBB; margin: 1em auto; max-width: 100%;" | | {| style="text-align: center; border: 1px solid #BBB; margin: 1em auto; max-width: 100%;" |
| Line 378: |
Line 70: |
| | | | |
| | | | |
| − | [[Image:draft_Content_199790258-1-s2.0-S2341402215000257-gr1.jpg|center|371px|Curva de sobrevivência de Kaplan‐Meier de acordo com o uso de ácido ...]] | + | [[Image:draft_Content_199790258-1-s2.0-S2341402214500560-gr1.jpg|center|px|Ilustração da técnica - 59 year old man with a PSA of 7.4 and one prior negative ...]] |
| | | | |
| | | | |
| Line 384: |
Line 76: |
| | | <span style="text-align: center; font-size: 75%;"> | | | <span style="text-align: center; font-size: 75%;"> |
| | | | |
| − | Figura 1.
| + | Figura 1. |
| | | | |
| − | Curva de sobrevivência de Kaplan‐Meier de acordo com o uso de ácido acetilsalicílico.
| + | Ilustração da técnica - 59 year old man with a PSA of 7.4 and one prior negative biopsy. A. T2-weighted axial MR image demonstrating a lesion in the left peripheral prostate with focal low signal. B. Diffusion weighted axial MR image with an ADC value of 0.562 × 10–3 m[[#bb0010|<sup>2</sup>]] /s in the corresponding area. The lesion was classified as image grade 5 based on multiparametric features. The radiologist outlined the lesion in each axial image. Open-source imaging software then produced a 3D model of the prostate including the 3D target. C. Real-time ultrasound image of the area of interest (outlined in blue). Note the absence of ultrasound abnormality. A 3D model is generated based on ultrasound. D and E. The two models were then dynamically fused, generating the composite virtual 3D model seen in panel D and E. The prostate is mapped in brown and the target identified in blue (outlined by white circle). Systematic and targeted biopsies were obtained, generating the final 3D model demonstrating the location of all biopsy cores (light brown cylinders). Targeted biopsies in this patient revealed Gleason 7 CaP. D. Radical prostatectomy whole mount pathology confirmed the presence of a 2 cm Gleason 7 cancer in the left peripheral zone. |
| | | | |
| − | </span>
| + | Imagem gentilmente cedida e reproduzida com autorização licenciada pela Elsevier - Journal of Urology. |
| − | |}
| + | |
| − | | + | |
| − | <span id='fig0010'></span>
| + | |
| − | | + | |
| − | {| style="text-align: center; border: 1px solid #BBB; margin: 1em auto; max-width: 100%;"
| + | |
| − | |-
| + | |
| − | |
| + | |
| − | | + | |
| − | | + | |
| − | [[Image:draft_Content_199790258-1-s2.0-S2341402215000257-gr2.jpg|center|363px|Curva de sobrevivência de Kaplan‐Meier de acordo com o uso de metformina.]]
| + | |
| − | | + | |
| − | | + | |
| − | |-
| + | |
| − | | <span style="text-align: center; font-size: 75%;">
| + | |
| − | | + | |
| − | Figura 2.
| + | |
| − | | + | |
| − | Curva de sobrevivência de Kaplan‐Meier de acordo com o uso de metformina.
| + | |
| | | | |
| | </span> | | </span> |
| | |} | | |} |
| | | | |
| − | <span id='fig0015'></span>
| + | Diversos estudos demonstraram que a biópsia com fusão de imagem detectou CP em 34-37% de doentes com biópsias prévias negativas e que 1/3 destes tinham Gleason scores ≥ 8 (alto risco)[[#bb0085|<sup>17</sup>]] . Esta abordagem poderá ainda conduzir a uma redução no n.° de indivíduos / possivelmente mais que 1/3 / que necessita realizar biópsia, se a RMN for normal. |
| − | | + | |
| − | {| style="text-align: center; border: 1px solid #BBB; margin: 1em auto; max-width: 100%;"
| + | |
| − | |-
| + | |
| − | |
| + | |
| − | | + | |
| − | | + | |
| − | [[Image:draft_Content_199790258-1-s2.0-S2341402215000257-gr3.jpg|center|371px|Curva de sobrevivência de Kaplan‐Meier de acordo com o uso de estatinas p=0,469.]]
| + | |
| − | | + | |
| − | | + | |
| − | |-
| + | |
| − | | <span style="text-align: center; font-size: 75%;">
| + | |
| − | | + | |
| − | Figura 3.
| + | |
| − | | + | |
| − | Curva de sobrevivência de Kaplan‐Meier de acordo com o uso de estatinas p = 0,469.
| + | |
| − | | + | |
| − | </span>
| + | |
| − | |}
| + | |
| − | | + | |
| − | <span id='tbl0020'></span>
| + | |
| − | | + | |
| − | {| class="wikitable" style="min-width: 60%;margin-left: auto; margin-right: auto;"
| + | |
| − | |+
| + | |
| − | | + | |
| − | Tabela 4.
| + | |
| − | | + | |
| − | Resultados da análise multivariada de preditores da recidiva bioquímica após prostatectomia radical através da regressão de Cox*
| + | |
| − | | + | |
| − | |-
| + | |
| − | | + | |
| − | !
| + | |
| − | ! HR
| + | |
| − | ! IC 95%
| + | |
| − | ! p
| + | |
| − | |-
| + | |
| − | | + | |
| − | | Uso de AAS
| + | |
| − | | 1,27
| + | |
| − | | 0,32‐5,11
| + | |
| − | | 0,738
| + | |
| − | |-
| + | |
| − | | + | |
| − | | Uso de metformina
| + | |
| − | | 2,50
| + | |
| − | | 0,38‐16,27
| + | |
| − | | 0,339
| + | |
| − | |-
| + | |
| − | | + | |
| − | | Uso de estatinas
| + | |
| − | | 3,03
| + | |
| − | | 0,57‐16,08
| + | |
| − | | 0,194
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Score'' de ''Gleason'' = 7
| + | |
| − | | 1,43
| + | |
| − | | 0,37‐5,49
| + | |
| − | | 0,607
| + | |
| − | |-
| + | |
| − | | + | |
| − | | ''Score'' de ''Gleason'' ≥ 8
| + | |
| − | | 5,20
| + | |
| − | | 1,29‐20,96
| + | |
| − | | 0,021
| + | |
| − | |-
| + | |
| − | | + | |
| − | | Estádio patológico pT3
| + | |
| − | | 1,50
| + | |
| − | | 0,60‐3,78
| + | |
| − | | 0,386
| + | |
| − | |-
| + | |
| − | | + | |
| − | | Invasão de gânglios linfáticos
| + | |
| − | | 3,72
| + | |
| − | | 0,96‐14,44
| + | |
| − | | 0,057
| + | |
| − | |-
| + | |
| − | | + | |
| − | | Margens cirúrgicas positivas
| + | |
| − | | 2,15
| + | |
| − | | 0,82‐5,64
| + | |
| − | | 0,119
| + | |
| − | |}
| + | |
| − | | + | |
| − | AAS: ácido acetilsalicílico; HR: hazard ratio; 95% IC: intervalo de confiança de 95%.
| + | |
| − | | + | |
| − | *Ajustada para a idade, uso de outros fármacos em estudo, DM, dislipidemia, PSA pré‐operatório, ''score'' de ''Gleason'' , estádio patológico, invasão de gânglios linfáticos e margens cirúrgicas positivas.
| + | |
| − | | + | |
| − | O único preditor independente de RB foi ter ''score'' de ''Gleason'' ≥ 8, (HR = 5,2; IC 95%: 1,29‐20,96). Observou‐se ainda uma associação relevante, mas marginalmente não significativa entre a invasão de gânglios linfáticos regionais e o risco de RB (HR = 3,72; IC 95%: 0,96‐14,44).
| + | |
| − | | + | |
| − | ==Discussão==
| + | |
| − | | + | |
| − | Neste estudo, os pacientes medicados com AAS apresentaram valores de PSA inferiores quando comparados com os não medicados. Verificou‐se que o uso de metformina está associado a maior probabilidade de doença avançada, nomeadamente o estádio patológico T3b. O ''score'' de ''Gleason'' ≥ 8 foi o único preditor independente do risco de RB. O uso de AAS foi associado, de forma independente, ao resultado de margens cirúrgicas positivas na análise patológica da peça cirúrgica.
| + | |
| − | | + | |
| − | Relativamente à associação entre o uso de AAS e valores inferiores de PSA sérico, os resultados são concordantes com estudos prévios<sup>[[#bib0360|14]] ; [[#bib0490|40]] ; [[#bib0495|41]] ; [[#bib0500|42]] ; [[#bib0505|43]] ; [[#bib0510|44]]</sup> . O mecanismo exato pelo qual isto acontece não é claro. Sabe‐se que a inibição da COX‐2 pelo AAS resulta na diminuição da síntese prostaglandinas e da resposta inflamatória, com consequente diminuição do infiltrado inflamatório no epitélio glandular, o que pode ser suficiente para explicar a redução das concentrações séricas de PSA. Especula‐se também que pode ser secundária à redução do fluxo sanguíneo para o tecido prostático, limitando a capacidade deste para secretar PSA para a circulação[[#bib0515|<sup>45</sup>]] . Os restantes resultados negativos relativos à AAS estão também de acordo com os estudos de Choe et al. e Flahavan et al. uma vez que estes não reportaram associação entre o uso do AAS e estádio patológico e o ''score'' de ''Gleason''<sup>[[#bib0360|14]] ; [[#bib0520|46]]</sup> . A associação independente detetada entre o uso deste fármaco e as margens cirúrgicas positivas não é clara, não tendo sido encontrada uma explicação plausível para este resultado.
| + | |
| − | | + | |
| − | Foi observado que uso de metformina estava significativamente associado ao estádio patológico. Este resultado não se encontra replicado na literatura médica, podendo ser justificado pelo facto dos doentes medicados com este fármaco apresentarem DM (apenas um doente medicado com metformina não era diabético), que está relacionada com casos de cancro prostático avançado<sup>[[#bib0525|47]] ; [[#bib0530|48]] ; [[#bib0535|49]]</sup> . Contrariamente aos nossos resultados, um estudo reportou que a metformina estava associada a estádios de cancro prostático menos avançados e a uma diminuição do risco de RB[[#bib0395|<sup>21</sup>]] . Outros estudos anteriores não revelaram qualquer associação com as características patológicas ou o risco de RB<sup>[[#bib0405|23]] ; [[#bib0415|25]] ; [[#bib0420|26]] ; [[#bib0540|50]]</sup> .
| + | |
| − | | + | |
| − | Os nossos resultados sugerem que o uso de estatinas não tem efeito significativo sobre as características patológicas ou clínicas do cancro da próstata, nem sobre o risco de RB, o que está de acordo com estudos recentes sobre a associação com o estádio patológico<sup>[[#bib0545|51]] ; [[#bib0550|52]]</sup> e com uma meta‐análise de 17 estudos[[#bib0555|<sup>53</sup>]] que avaliou o risco de RB. Contrariamente, outros estudos detetaram uma associação inversa entre o seu uso e a probabilidade de desenvolver cancros prostáticos com estádios avançados<sup>[[#bib0560|54]] ; [[#bib0565|55]]</sup> , bem como uma diminuição dos valores de PSA pré‐operatório<sup>[[#bib0570|56]] ; [[#bib0575|57]]</sup> .
| + | |
| − | | + | |
| − | O risco de RB foi associado ao ''score'' de ''Gleason'' ≥ 8, constituindo um preditor independente consistente de RB, o que foi concordante um estudo prévio[[#bib0580|<sup>58</sup>]] .
| + | |
| − | | + | |
| − | Este estudo tem limitações, nomeadamente por ser retrospetivo, limitando a investigação à informação recolhida por rotina o que impossibilitou a análise das doses e duração das terapêuticas em estudo. A amostra também é limitada, sendo que apenas 26 homens estavam medicados com AAS e 35 com metformina. Adicionalmente, a mediana do tempo de seguimento dos doentes foi de apenas 18 meses, tendo sido acompanhados no máximo por um período até 54 meses, o que é insuficiente para avaliar corretamente o efeito na RB e tornou impossível avaliar a associação com a metastização e mortalidade.
| + | |
| − | | + | |
| − | Em relação à associação dos fármacos em estudo com as características patológicas e PSA pré‐operatório, é importante considerar o potencial viés de diagnóstico que todos os estudos sobre este tópico apresentam, uma vez que os pacientes medicados com este tipo de fármacos apresentam um maior acompanhamento médico (por apresentarem mais comorbilidades e por causalidade reversa de estarem mais medicados), o que pode influenciar a fase em que a neoplasia é diagnosticada.
| + | |
| − | | + | |
| − | Contudo, este é o primeiro estudo que analisa em conjunto o uso de AAS, metformina e estatinas, tentando descortinar de forma integrada o potencial efeito protetor sobre a agressividade do cancro da próstata e risco de RB. Isto é vantajoso, dado que muitos doentes estão medicados com 2 ou 3 dos fármacos em conjunto, permitindo desta forma ajustar o efeito de cada uma das substâncias ao uso das outras. Além disso, a análise foi ainda ajustada para comorbilidades como a DM e dislipidemia, que também poderiam ter influência sobre a progressão do cancro prostático.
| + | |
| − | | + | |
| − | ==Conclusões==
| + | |
| − | | + | |
| − | O uso de AAS está associado a valores de PSA pré‐operatório significativamente mais baixos, e, de forma independente, a margens cirúrgicas positivas. Contudo, o mecanismo fisiopatológico subjacente não é claro. O uso de AAS, estatinas ou metformina não têm efeito significativo sobre as restantes características patológicas do cancro prostático ou sobre o risco de RB, com exceção da metformina no estádio patológico mais avançado, não sendo, contudo, claro se é por efeito causal ou confundimento pela DM.
| + | |
| − | | + | |
| − | ==Responsabilidades éticas==
| + | |
| − | | + | |
| − | ===Proteção de pessoas e animais===
| + | |
| − | | + | |
| − | Os autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
| + | |
| | | | |
| − | ===Confidencialidade dos dados===
| + | A eficiência (n° de cancros da próstata clinicamente significativos/n° de homens biopsados) desta técnica parece ser superior à standard (70 vs 40%), na qual se verifica uma taxa de deteção de doença clinicamente insignificante de 10%. |
| | | | |
| − | Os autores declaram ter seguido os protocolos do seu centro de trabalho acerca da publicação dos dados de pacientes.
| + | Apesar de mais investigação ser necessária para esclarecer o papel desta plataforma na deteção do cancro da próstata, na vigilância ativa e nas terapêuticas focais, bem como na determinação dos doentes que dela poderão beneficiar, a fusão de imagens de RMN (pré biópsia) com ecografia em tempo real para a orientação para lesões suspeitas conduzirá à realização de biópsias mais precisas e diminuirá o n° de procedimentos necessários para o diagnóstico de doença clinicamente significativa. |
| | | | |
| − | ===Direito à privacidade e consentimento escrito=== | + | ==Conflito de interesses== |
| | | | |
| − | Os autores declaram que não aparecem dados de pacientes neste artigo. | + | Os autores declaram não haver conflito de interesses. |
| | | | |
| | ==Bibliografia== | | ==Bibliografia== |
| | | | |
| − | <ol style='list-style-type: none;margin-left: 0px;'><li><span id='bib0295'></span> | + | <ol style='list-style-type: none;margin-left: 0px;'><li><span id='bb0005'></span> |
| − | [[#bib0295|1]] Cancer Research UK. Prostate Cancer–Cancer Statistics Key Facts [Internet]. 2013 [citado 26 Mar 2014]. Disponível em: http://www.cancerresearchuk.</li> | + | [[#bb0005|1.]] P.C. Walsh; 2008 Whitmore Lecture: Radical prostatectomy / where we were and where we ate going; Urol Oncol., 27 (2009), pp. 246–250</li> |
| − | <li><span id='bib0300'></span>
| + | <li><span id='bb0010'></span> |
| − | [[#bib0300|2]] American Cancer Society. Cancer Facts & Figures Prostate Cancer 2014. Atlanta: GA; 2014.</li>
| + | [[#bb0010|2.]] H.G. Welch, E.S. Fisher, D.J. Gottlieb, M.J. Barry; Detection of prostate cancer via biopsy in the Medicare-SEER population during the PSA era; J Natl Cancer Inst., 99 (2007), pp. 1395–1400</li> |
| − | <li><span id='bib0305'></span>
| + | <li><span id='bb0015'></span> |
| − | [[#bib0305|3]] A. Heidenreich, J. Bellmunt, M. Bolla, S. Joniau, M. Mason, V. Matveev, ''et al.''; EAU guidelines on prostate cancer. Part 1: Screening, diagnosis, and treatment of clinically localised disease; Eur Urol., 59 (2011), pp. 61–71</li>
| + | [[#bb0015|3.]] J.C. Presti Jr.; Repeat prostate biopsy / when, where, and how; Urol Oncol., 27 (2009), pp. 312–314</li> |
| − | <li><span id='bib0310'></span> | + | <li><span id='bb0020'></span> |
| − | [[#bib0310|4]] S.A. Boorjian, J.A. Eastham, M. Graefen, B. Guillonneau, R.J. Karnes, J.W. Moul, ''et al.''; A critical analysis of the long‐term impact of radical prostatectomy on cancer control and function outcomes; Eur Urol., 61 (2012), pp. 664–675</li> | + | [[#bb0020|4.]] G.P. Haas, N.B. Delongchamps, R.F. Jones, ''et al.''; Needle biopsies on autopsy prostates: sensitivity of cancer detection based on true prevalence; J Natl Cancer Inst., 99 (2007), pp. 1484–1489</li> |
| − | <li><span id='bib0315'></span>
| + | <li><span id='bb0025'></span> |
| − | [[#bib0315|5]] O.W. Brawley; Prostate cancer epidemiology in the United States; World J Urol., 30 (2012), pp. 195–200</li>
| + | [[#bb0025|5.]] K.K. Hodge, J.E. McNeal, T.A. Stamey; Ultrasound guided transrectal core biopsies of the palpably abnormal prostate; J Urol., 142 (1989), pp. 66–70</li> |
| − | <li><span id='bib0320'></span> | + | <li><span id='bb0030'></span> |
| − | [[#bib0320|6]] E.D. Crawford; Understanding the epidemiology, natural history, and key pathways involved in prostate cancer; Urology., 73 (2009), pp. S4–S10</li> | + | [[#bb0030|6.]] K.K. Hodge, J.E. McNeal, M.K. Terris, T.A. Stamey; Random systematic versus directed ultrasound guided transrectal core biopsies of the prostate; J Urol., 142 (1989), pp. 71–74 discussion 4–5</li> |
| − | <li><span id='bib0325'></span>
| + | <li><span id='bb0035'></span> |
| − | [[#bib0325|7]] A.W. Hsing; Hormones and prostate cancer whats next?; Epidemiol Rev., 23 (1) (2001), pp. 42–58</li>
| + | [[#bb0035|7.]] M.R. Cooperberg, J.M. Broering, P.W. Kantoff, P.R. Carroll; Contemporary trends in low risk prostate cancer: risk assessment and treatment; J Urol., 178 (2007), pp. S140–S149</li> |
| − | <li><span id='bib0330'></span>
| + | <li><span id='bb0040'></span> |
| − | [[#bib0330|8]] T.J. Wilt, R. Macdonald, K. Hagerty, P. Schellhammer, J. Tacklind, M.R. Somerfield, ''et al.''; 5‐α‐Reductase inhibitors for prostate cancer chemoprevention: An updated Cochrane systematic review; BJU Int., 106 (10) (2010), pp. 1444–1451</li>
| + | [[#bb0040|8.]] A.V. Taira, G.S. Merrick, R.W. Galbreath, ''et al.''; Performance of transperineal template-guided mapping biopsy in detecting prostate cancer in the initial and repeat biopsy setting; Prostate Cancer Prostatic Dis., 13 (2010), pp. 71–77</li> |
| − | <li><span id='bib0335'></span>
| + | <li><span id='bb0045'></span> |
| − | [[#bib0335|9]] Centre H and SCI. Prescriptions dispenser in ther community, Engaland 2003‐13. 2014.</li>
| + | [[#bb0045|9.]] T.A. Stamey, M. Caldwell, J.E. McNeal, ''et al.''; The prostate specific antigen era in the United States is over for prostate cancer: what happened in the last 20 years?; J Urol., 172 (2004), pp. 1297–1301</li> |
| − | <li><span id='bib0340'></span>
| + | <li><span id='bb0050'></span> |
| − | [[#bib0340|10]] P.C. Elwood, A.M. Gallagher, G.G. Duthie, L.A. Mur, G. Morgan; Aspirin, salicylates, and cancer; Lancet., 373 (2009), pp. 1301–1309</li>
| + | [[#bb0050|10.]] T.A. Stamey, F.S. Freiha, J.E. McNeal, ''et al.''; Localized prostate cancer. Relation-ship of tumor volume to clinical significance for treatment of prostate cancer; Cancer, 71 (1993), pp. 933–938</li> |
| − | <li><span id='bib0345'></span> | + | <li><span id='bb0055'></span> |
| − | [[#bib0345|11]] N.M. Bambace, C.E. Holmes; The platelet contribution to cancer progression; J Thromb Haemost., 9 (2011), pp. 237–249</li> | + | [[#bb0055|11.]] J.O. Barentsz, J. Richenberg, R. Clements, ''et al.''; ESUR prostate MR guidelines 2012; Eur Radiol., 22 (2012), pp. 746–757</li> |
| − | <li><span id='bib0350'></span>
| + | <li><span id='bb0060'></span> |
| − | [[#bib0350|12]] C. Bosetti, V. Rosato, S. Gallus, J. Cuzick, C. la Vecchia; Aspirin and cancer risk: A quantitative review to 2011; Ann Oncol., 23 (6) (2012), pp. 1403–1415</li>
| + | [[#bb0060|12.]] C.M. Hoeks, M.G. Schouten, J.G. Bomers, ''et al.''; Three-tesla magnetic resonance- guided prostate biopsy in men with increased prostate-specific antigen and repeated, negative, random, systematic, transrectal ultrasound biopsies: detection of clinically significant prostate cancers; Eur Urol., 62 (2012), pp. 902–909</li> |
| − | <li><span id='bib0355'></span>
| + | <li><span id='bb0065'></span> |
| − | [[#bib0355|13]] S. Jafari, M. Etminan, K. Afshar; Nonsteroidal anti‐inflammatory drugs and prostate cancer: A systematic review of the literature and meta‐analysis; Can Urol Assoc J., 3 (4) (2009), pp. 323–330</li>
| + | [[#bb0065|13.]] A.P.S. Kirkham, M. Emberton, C. Allen; How good is MRI at detecting and characterising cancer within the prostate?; Eur Urol., 50 (2006), pp. 1163–1175 discussion 1175</li> |
| − | <li><span id='bib0360'></span>
| + | <li><span id='bb0070'></span> |
| − | [[#bib0360|14]] K.S. Choe, J.E. Cowan, J.M. Chan, P.R. Carroll, A.V. D’Amico, S.L. Liauw; Aspirin use and the risk of prostate cancer mortality in men treated with prostatectomy or radiotherapy; J Clin Oncol., 30 (28) (2012), pp. 3540–3544</li>
| + | [[#bb0070|14.]] A.V. Taira, G.S. Merrick, R.W. Galbreath, ''et al.''; Performance of transperineal template-guided mapping biopsy in detecting prostate cancer in the initial and repeat biopsy setting; Prostate Cancer Prostatic Dis., 13 (2010), pp. 71–77</li> |
| − | <li><span id='bib0365'></span>
| + | <li><span id='bb0075'></span> |
| − | [[#bib0365|15]] C.R. Cardwell, E.M. Flahavan, C.M. Hughes, H.G. Coleman, J.M. O'Sullivan, D.G. Powe, ''et al.''; Low‐dose aspirin and survival in men with prostate cancer: A study using the UK Clinical Practice Research Datalink; Cancer Causes Control., 25 (1) (2014), pp. 33–43</li>
| + | [[#bb0075|15.]] O.O. Ukimura, J.A.J. Coleman, A.A. de la Taille, ''et al.''; Contemporary role of systematic prostate biopsies: indications, techniques, and impli- cations for patient care; Eur Urol., 63 (2013), pp. 214–230</li> |
| − | <li><span id='bib0370'></span>
| + | <li><span id='bb0080'></span> |
| − | [[#bib0370|16]] J.S. Kasper, Y. Liu, E. Giovannucci; Diabetes mellitus and risk of prostate cancer in the health professionals follow‐up study; Int J Cancer., 124 (2009), pp. 1398–1403</li>
| + | [[#bb0080|16.]] T.T. Hambrock, C.C. Hoeks, C.C.H.-V. de Kaa, ''et al.''; Prospective assessment of prostate cancer aggressiveness using 3-T diffusion-weighted magnetic resonance imaging-guided biopsies versus a systematic 10-core transrectal ultrasound prostate biopsy cohort; Eur Urol., 61 (2012), pp. 177–184</li> |
| − | <li><span id='bib0375'></span> | + | <li><span id='bb0085'></span> |
| − | [[#bib0375|17]] K.M. Waters, B.E. Henderson, D.O. Stram, P. Wan, L.N. Kolonel, C.A. Haiman; Association of diabetes with prostate cancer risk in the multiethnic cohort; Am J Epidemiol., 169 (2009), pp. 937–945</li> | + | [[#bb0085|17.]] G.A. Sonn, E. Chang, S. Natarajan, ''et al.''; Value of targeted prostate biopsy using magnetic resonance-ultrasound fusion in men with prior negative biopsy and elevated prostate-specific antigen; Eur Urol., 65 (2014), pp. 809–815</li> |
| − | <li><span id='bib0380'></span> | + | |
| − | [[#bib0380|18]] A.J. Colquhoun, N.A. Venier, A.D. Vandersluis, R. Besla, L.M. Sugar, A. Kiss, ''et al.''; Metformin enhances the antiproliferative and apoptotic effect of bicalutamide in prostate cancer; Prostate Cancer Prostatic Dis., 15 (2012), pp. 346–352</li> | + | |
| − | <li><span id='bib0385'></span>
| + | |
| − | [[#bib0385|19]] H. Xu, M.C. Aldrich, Q. Chen, H. Liu, N.B. Peterson, Q. Dai, ''et al.''; Validating drug repurposing signals using electronic health records: A case study of metformin associated with reduced cancer mortality; J Am Med Inform Assoc (2014), pp. 1–10</li>
| + | |
| − | <li><span id='bib0390'></span>
| + | |
| − | [[#bib0390|20]] C.H. Tseng; Metformin significantly reduces incident prostate cancer risk in Taiwanese men with type 2 diabetes mellitus; Eur J Cancer., 886 (7) (2014)</li>
| + | |
| − | <li><span id='bib0395'></span>
| + | |
| − | [[#bib0395|21]] D.E. Spratt, C. Zhang, Z.S. Zumsteg, X. Pei, Z. Zhang, M.J. Zelefsky; Metformin and prostate cancer: Reduced development of castration‐resistant disease and prostate cancer mortality; Eur Urol., 63 (2013), pp. 709–716</li>
| + | |
| − | <li><span id='bib0400'></span> | + | |
| − | [[#bib0400|22]] X.X. He, S.M. Tu, M.H. Lee, S.C. Yeung; Thiazolidinediones and metformin associated with improved survival of diabetic prostate cancer patients; Ann Oncol., 22 (2011), pp. 2640–2645</li> | + | |
| − | <li><span id='bib0405'></span>
| + | |
| − | [[#bib0405|23]] T. Patel, G. Hruby, K. Badani, C. Abate-Shen, J.M. McKiernan; Clinical outcomes after radical prostatectomy in diabetic patients treated with metformin; Urology., 76 (2010), pp. 1240–1244</li>
| + | |
| − | <li><span id='bib0410'></span>
| + | |
| − | [[#bib0410|24]] L. Bensimon, H. Yin, S. Suissa, M.N. Pollak, L. Azoulay; The use of metformin in patients with prostate cancer and the risk of death; Cancer Epidemiol Biomarkers Prev., 23 (10) (2014), pp. 1–8</li>
| + | |
| − | <li><span id='bib0415'></span> | + | |
| − | [[#bib0415|25]] E.H. Allott, M.R. Abern, L. Gerber, C.J. Keto, W.J. Aronson, M.K. Terris, ''et al.''; Metformin does not affect risk of biochemical recurrence following radical prostatectomy: Results from the SEARCH database; Prostate Cancer Prostatic Dis., 16 (2013), pp. 391–397</li> | + | |
| − | <li><span id='bib0420'></span>
| + | |
| − | [[#bib0420|26]] M. Rieken, L.A. Kluth, E. Xylinas, H. Fajkovic, A. Becker, P.I. Karakiewicz, ''et al.''; Association of diabetes mellitus and metformin use with biochemical recurrence in patients treated with radical prostatectomy for prostate cancer; World J Urol., 32 (2014), pp. 999–1005</li>
| + | |
| − | <li><span id='bib0425'></span>
| + | |
| − | [[#bib0425|27]] D.A. Eisenberg; Cholesterol lowering in the management of coronary artery disease: The clinical implications of recent trials; Am J Med., 104 (1998), pp. 2S–5S</li>
| + | |
| − | <li><span id='bib0430'></span>
| + | |
| − | [[#bib0430|28]] G. Papadopoulos, D. Delakas, L. Nakopoulou, T. Kassimatis; Statins and prostate cancer: Molecular and clinical aspects; Eur J Cancer., 47 (2011), pp. 819–830</li>
| + | |
| − | <li><span id='bib0435'></span> | + | |
| − | [[#bib0435|29]] M.S. Geybels, J.L. Wright, S.K. Holt, S. Kolb, Z. Feng, J.L. Stanford; Statin use in relation to prostate cancer outcomes in a population‐based patient cohort study; Prostate., 73 (2013), pp. 1214–1222</li> | + | |
| − | <li><span id='bib0440'></span>
| + | |
| − | [[#bib0440|30]] H. Moon, M.M. Hill, M.J. Roberts, R.A. Gardiner, A.J. Brown; Statins: Protectors or pretenders in prostate cancer?; Trends Endocrinol Metab., 25 (2014), pp. 188–196</li>
| + | |
| − | <li><span id='bib0445'></span>
| + | |
| − | [[#bib0445|31]] T.J. Murtola, T.L. Tammela, L. Määttänen, H. Huhtala, E.A. Platz, M. Ala-Opas, ''et al.''; Prostate cancer and PSA among statin users in the Finnish prostate cancer screening trial; Int J Cancer., 127 (2010), pp. 1650–1659</li>
| + | |
| − | <li><span id='bib0450'></span>
| + | |
| − | [[#bib0450|32]] R.H. Breau, R.J. Karnes, D.J. Jacobson, M.E. McGree, S.J. Jacobsen, A. Nehra, ''et al.''; The association between statin use and the diagnosis of prostate cancer in a population based cohort; J Urol., 184 (2010), pp. 494–499</li>
| + | |
| − | <li><span id='bib0455'></span>
| + | |
| − | [[#bib0455|33]] A. Lustman, S. Nakar, A.D. Cohen, S. Vinker; Statin use and incident prostate cancer risk: Does the statin brand matter? A population‐based cohort study; Prostate Cancer Prostatic Dis., 17 (2014), pp. 6–9</li>
| + | |
| − | <li><span id='bib0460'></span>
| + | |
| − | [[#bib0460|34]] O. Yu, M. Eberg, S. Benayoun, A. Aprikian, G. Batist, S. Suissa, ''et al.''; Use of statins and the risk of death in patients with prostate cancer; J Clin Oncol., 32 (2014), pp. 5–11</li>
| + | |
| − | <li><span id='bib0465'></span> | + | |
| − | [[#bib0465|35]] D.M. Boudreau, O. Yu, D.S. Buist, D.L. Miglioretti; Statin use and prostate cancer risk in a large population‐based setting; Cancer Causes Control., 19 (2008), pp. 767–774</li> | + | |
| − | <li><span id='bib0470'></span>
| + | |
| − | [[#bib0470|36]] T.J. Murtola, T.L. Tammela, J. Lahtela, A. Auvinen; Cholesterol‐lowering drugs and prostate cancer risk: A population‐based case‐control study; Cancer Epidemiol Biomarkers Prev., 16 (2007), pp. 2226–2232</li>
| + | |
| − | <li><span id='bib0475'></span>
| + | |
| − | [[#bib0475|37]] S.J. Freedland, R.J. Hamilton, L. Gerber, L.L. Banez, D.M. Moreira, G.L. Andriole, ''et al.''; Statin use and risk of prostate cancer and high‐grade prostate cancer: Results from the REDUCE study; Prostate Cancer Prostatic Dis., 16 (3) (2013), pp. 254–259</li>
| + | |
| − | <li><span id='bib0480'></span>
| + | |
| − | [[#bib0480|38]] E. Scosyrev, S. Tobis, H. Donsky, G. Wu, J. Joseph, H. Rashid, ''et al.''; Statin use and the risk of biochemical recurrence of prostate cancer after definitive local therapy: A meta‐analysis of eight cohort studies; BJU Int., 111 (2013), pp. E71–E77</li>
| + | |
| − | <li><span id='bib0485'></span> | + | |
| − | [[#bib0485|39]] R.J. Hamilton, L.L. Banez, W.J. Aronson, M.K. Terris, E.A. Platz, C.J. Kane, ''et al.''; Statin medication use and the risk of biochemical recurrence after radical prostatectomy: Results from the Shared Equal Access Regional Cancer Hospital (SEARCH) Database; Cancer., 116 (2010), pp. 3389–3398</li> | + | |
| − | <li><span id='bib0490'></span>
| + | |
| − | [[#bib0490|40]] A.S. Murad, L. Down, G. Davey Smith, J.L. Donovan, J. Athene Lane, F.C. Hamdy, ''et al.''; Associations of aspirin, nonsteroidal anti‐inflammatory drug and paracetamol use with PSA‐detected prostate cancer: Findings from a large, population‐based, case‐control study (the ProtecT study); Int J Cancer., 128 (6) (2011), pp. 1442–1448</li>
| + | |
| − | <li><span id='bib0495'></span> | + | |
| − | [[#bib0495|41]] A.M. Algotar, P. Thompson, J. Ranger-Moore, M.S. Stratton, C.H. Hsu, F.R. Ahmann, ''et al.''; Effect of aspirin, other NSAIDs, and statins on PSA and PSA velocity; Prostate., 70 (8) (2010), pp. 883–888</li> | + | |
| − | <li><span id='bib0500'></span>
| + | |
| − | [[#bib0500|42]] E. Singer, G.S. Palapattu, E. van Wijngaarden; Prostate‐specific antigen levels in relation to consumption of nonsteroidal anti‐inflammatory drugs and acetaminophen: Results from the 2001‐2002 National Health and Nutrition Examination Survey; Cancer., 113 (8) (2008), pp. 2053–2057</li>
| + | |
| − | <li><span id='bib0505'></span>
| + | |
| − | [[#bib0505|43]] J.H. Fowke, S.S. Motley, J.A. Smith, M.S. Cookson, R. Concepcion, S.S. Chang, ''et al.''; Association of nonsteroidal anti‐inflammatory drugs, prostate specific antigen and prostate volume; J Urol., 181 (5) (2009), pp. 2064–2070</li>
| + | |
| − | <li><span id='bib0510'></span>
| + | |
| − | [[#bib0510|44]] S.L. Chang, L.C. Harshman, J.C. Presti; Impact of common medications on serum total prostate‐specific antigen levels: Analysis of the National Health and Nutrition Examination Survey; J Clin Oncol., 28 (25) (2010), pp. 3951–3957</li>
| + | |
| − | <li><span id='bib0515'></span> | + | |
| − | [[#bib0515|45]] U.H. Stenman, P. Finne, W.L.J. Zhang; Prostate‐specific antigen and other prostate; Urology., 4295 (56) (2000), pp. 893–898</li> | + | |
| − | <li><span id='bib0520'></span>
| + | |
| − | [[#bib0520|46]] E.M. Flahavan, K. Bennett, L. Sharp, T.I. Barron; A cohort study investigating aspirin use and survival in men with prostate cancer; Ann Oncol., 25 (1) (2014), pp. 154–159</li>
| + | |
| − | <li><span id='bib0525'></span>
| + | |
| − | [[#bib0525|47]] T. Mitin, M-H. Chen, Y. Zhang, B.J. Moran, D.E. Dosoretz, M.J. Katin, ''et al.''; Diabetes mellitus, race and the odds of high grade prostate cancer in men treated with radiation therapy; J Urol., 186 (6) (2011), pp. 2233–2237</li>
| + | |
| − | <li><span id='bib0530'></span> | + | |
| − | [[#bib0530|48]] J. Kang, M-H. Chen, Y. Zhang, B.J. Moran, D.E. Dosoretz, M.J. Katin, ''et al.''; Type of diabetes mellitus and the odds of Gleason score 8 to 10 prostate cancer; Int J Radiat Oncol Biol Phys., 82 (3) (2012), pp. 463–467</li> | + | |
| − | <li><span id='bib0535'></span>
| + | |
| − | [[#bib0535|49]] F. Abdollah, A. Briganti, N. Suardi, A. Gallina, U. Capitanio, A. Salonia, ''et al.''; Does diabetes mellitus increase the risk of high‐grade prostate cancer in patients undergoing radical prostatectomy[quest]; Prostate Cancer Prostatic Dis., 14 (1) (2011), pp. 74–78</li>
| + | |
| − | <li><span id='bib0540'></span> | + | |
| − | [[#bib0540|50]] D. Kaushik, R.J. Karnes, M.S. Eisenberg, L.J. Rangel, R.E. Carlson, E.J. Bergstralh; Effect of metformin on prostate cancer outcomes after radical prostatectomy; Urol Oncol., 32 (43) (2014), pp. e1–e7</li> | + | |
| − | <li><span id='bib0545'></span>
| + | |
| − | [[#bib0545|51]] M. Rieken, L. Kluth, E. Xylinas, ''et al.''; Impact of statin use on biochemical recurrence in patients treated with radical prostatectomy; Prostate Cancer Prostatic Dis., 16 (4) (2013), pp. 367–371</li>
| + | |
| − | <li><span id='bib0550'></span>
| + | |
| − | [[#bib0550|52]] M.B. Ishak-Howard, L.A. Okoth, K.A. Cooney; Statin use and the risk of recurrence after radical prostatectomy in a cohort of men with inherited and/or early‐onset forms of prostate cancer; Urology., 83 (2014), pp. 1356–1361</li>
| + | |
| − | <li><span id='bib0555'></span>
| + | |
| − | [[#bib0555|53]] H.S. Park, J.D. Schoenfeld, R.B. Mailhot, M. Shive, R.I. Hartman, R. Ogembo, ''et al.''; Statins and prostate cancer recurrence following radical prostatectomy or radiotherapy: A systematic review and meta‐analysis; Ann Oncol., 24 (6) (2013), pp. 1427–1434</li>
| + | |
| − | <li><span id='bib0560'></span> | + | |
| − | [[#bib0560|54]] A.M. Mondul, M. Han, E.B. Humphreys, C.L. Meinhold, P.C. Walsh, E. Platz; Association of statin use with pathological tumor characteristics and prostate cancer recurrence after surgery; J Urol., 185 (4) (2011), pp. 1268–1273</li> | + | |
| − | <li><span id='bib0565'></span>
| + | |
| − | [[#bib0565|55]] A.Y. Mass, I. Agalliu, J. Laze, H. Lepor; Preoperative statin therapy is not associated with biochemical recurrence after radical prostatectomy: Our experience and meta‐analysis; J Urol., 188 (3) (2012), pp. 786–791</li>
| + | |
| − | <li><span id='bib0570'></span>
| + | |
| − | [[#bib0570|56]] L.S. Krane, S.A. Kaul, H.J. Stricker, J.O. Peabody, M. Menon, P.K. Agarwal; Men presenting for radical prostatectomy on preoperative statin therapy have reduced serum prostate specific antigen; J Urol., 183 (1) (2010), pp. 118–124</li>
| + | |
| − | <li><span id='bib0575'></span>
| + | |
| − | [[#bib0575|57]] M. Alizadeh, M-P. Sylvestre, T. Zilli, T. Van Nguyen, J.P. Guay, J.P. Bahary, ''et al.''; Effect of statins and anticoagulants on prostate cancer aggressiveness; Int J Radiat Oncol Biol Phys., 83 (4) (2012), pp. 1149–1153</li>
| + | |
| − | <li><span id='bib0580'></span> | + | |
| − | [[#bib0580|58]] J.L. Wright, C. Salinas, D.W. Lin, S. Kolb, J. Koopmeiners, Z. Feng, ''et al.''; Prostate cancer specific mortality and Gleason 7 disease differences in prostate cancer outcomes between cases with Gleason 4 + 3 and Gleason 3 + 4 tumors in a population based cohort; J Urol., 182 (6) (2009), pp. 2702–2707</li> | + | |
| | </ol> | | </ol> |
A fusão de imagens obtidas através de ressonância magnética nuclear (RMN) com ecografia transrectal (ETR) em tempo real constitui uma mais-valia na deteção do adenocarcinoma da próstata na medida em que permite dirigir a biópsia prostática a áreas suspeitas.
doente do sexo masculino, 65 anos, seguido na consulta por PSA elevado. Submetido a 2 biópsias ecoguiadas, cujo resultado foi negativo. Por persistência da elevação do marcador tumoral realizou biópsia com fusão cognitiva de imagem, tendo o resultado desta sido negativo. Posteriormente efectuou biópsia com fusão de imagem de RMN, onde foi diagnosticado CP Gleason 8.
No futuro, a fusão de imagens de RMN com ecografia em tempo real, para a orientação de lesões suspeitas resultará em biópsias mais precisas e diminuirá o n.° de procedimentos necessários para a detecção de doença clinicamente significativa. No entanto, mais investigação é necessária para determinar o papel desta plataforma na detecção do cancro, vigilância activa e tratamento focal da neoplasia, assim como na selecção dos doentes que dela poderão beneficiar.
MRI/TRUS fusion is an added value in the detection of prostate adenocarcinoma as it allows targeted prostate biopsy of suspicious areas.
65 years old male, followed by elevated PSA. Submitted to 2 conventional transrectal biopsies, both negative for prostate cancer . Due to persistent elevation of the tumor marker it was performed a biopsy with cognitive image fusion, with a second negative result. Finally, he performed a MRI/TRUS fusion biopsy and a Gleason 8 (4+4) PC was diagnosed.
In a near future, the fusion of MR images with real time transrectal ultrasound for guidance of suspicious lesions will result in more accurate biopsies and a reduction on the number of procedures for the detection of clinically significant disease. More research is needed to evaluate the role of this platform in cancer detection, focal treatment and active surveillance, as to establish wich patients may benefit from it.
Salienta-se o desafio que representa o doente com suspeita clínica persistente e múltiplas biópsias negativas. O desenvolvimento de diversos métodos para minimizar os falsos negativos neste espectro de doentes passa pela repetição de biópsias5. ; 6. ; 7. , obtenção directa de fragmentos anteriores8 , biópsias de saturação9. ; 10. e transperineais11 . Apesar deste esforço e da utilidade diagnóstica destas estratégias, estas não ultrapassam o handicap da amostragem aleatória.
O recente avanço tecnológico na área da ressonância magnética multiparamétrica, a utilização de parâmetros funcionais como a espectroscopia, diffusion weighted imaging e dynamic contrast enhancement permitem a visualização da próstata com elevada qualidade e a identificação de lesões suspeitas e/ou neoplásicas na glândula 12 , o que nos leva a crer que estamos perante uma oportunidade para a realização de biópsias dirigidas e orientadas13 .
No presente trabalho é descrito o caso de um doente com suspeita clínica de CP, que realizou biópsia com fusão de imagem, seguida de uma breve revisão da literatura sobre o tema.
É apresentado o caso de um doente do sexo masculino, 65 anos de idade, referenciado à consulta de Urologia por PSA 14 ng/mL. Não se apuraram antecedentes pessoais ou familiares de relevo, à exceção de melanoma maligno da pele; o toque rectal realizado era insuspeito.
Foi proposta biópsia prostática, cujo resultado foi negativo para CP. Por persistência de suspeita clínica de doença foi efectuada biópsia de saturação, também sem evidência de neoplasia; referenciou-se o doente para realização de biópsia prostática com fusão cognitiva de imagem obtida por RMN, cujo resultado foi sobreponível aos anteriormente obtidos. Por elevação persistente do marcador tumoral / 43 ng/mL / foi então proposta biópsia transrectal ecoguiada com fusão de imagens de RMN em tempo real, tendo sido diagnosticado adenocarcinoma da próstata Gleason 8 (4+4) em todos os fragmentos.
Para estadiamento foram solicitados cintigrafia óssea e RMN pélvica, sem evidência de extensão extraprostática da doença. Após discussão com o doente sobre as opções terapêuticas optou-se por iniciar bloqueio hormonal completo e radioterapia externa a título intensivo.
O doente mantém seguimento em consulta externa da especialidade, sem evidência de neoplasia em progressão.
O dilema diagnóstico que emerge perante indivíduos com biópsia da próstata negativa e PSA persistentemente elevado, a elevada taxa de falsos negativos (que pode atingir os 47%14 ) inerente à técnica tradicional e a crescente preocupação com o diagnóstico e tratamento excessivos de doentes com CP clinicamente indolentes, torna a melhor caracterização desta neoplasia sobejamente almejada15 . A biópsia da próstata, dirigida a um alvo, ecoguiada com fusão de imagem de RMN poderá ter o potencial de nos prover essa vantagem16 .
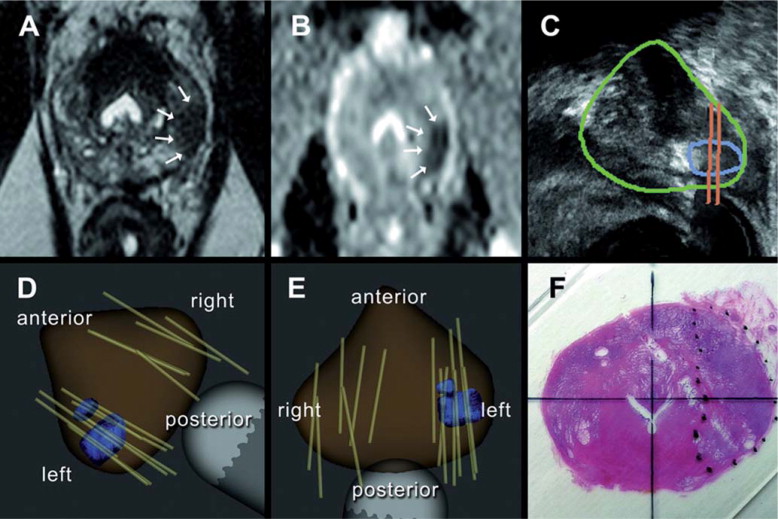
Actualmente dispomos de três métodos que utilizam a RMN multiparamétrica como base para a realização de biópsias da próstata dirigidas: a fusão cognitiva , na qual o urologista se limita a direccionar a agulha de biópsia à área da próstata identificada como suspeita na RMN realizada noutro momento; biópsia guiada por RMN , técnica exclusivamente executada pelo radiologista e durante a ressonância (in-bore); e a biópsia ecoguiada com fusão de imagem , na qual imagens de RMN do doente são carregadas num software adaptado ao ecógrafo, obtendo-se desta forma a fusão de ambas, podendo dirigir a ecografia e a agulha de biópsia às regiões identificadas como suspeitas na RMN. Até à data, não foi realizada qualquer comparação prospectiva entre os três métodos, porém, cada um comporta vantagens e desvantagens ( fig. 1 ).
Diversos estudos demonstraram que a biópsia com fusão de imagem detectou CP em 34-37% de doentes com biópsias prévias negativas e que 1/3 destes tinham Gleason scores ≥ 8 (alto risco)17 . Esta abordagem poderá ainda conduzir a uma redução no n.° de indivíduos / possivelmente mais que 1/3 / que necessita realizar biópsia, se a RMN for normal.
A eficiência (n° de cancros da próstata clinicamente significativos/n° de homens biopsados) desta técnica parece ser superior à standard (70 vs 40%), na qual se verifica uma taxa de deteção de doença clinicamente insignificante de 10%.
Apesar de mais investigação ser necessária para esclarecer o papel desta plataforma na deteção do cancro da próstata, na vigilância ativa e nas terapêuticas focais, bem como na determinação dos doentes que dela poderão beneficiar, a fusão de imagens de RMN (pré biópsia) com ecografia em tempo real para a orientação para lesões suspeitas conduzirá à realização de biópsias mais precisas e diminuirá o n° de procedimentos necessários para o diagnóstico de doença clinicamente significativa.
Os autores declaram não haver conflito de interesses.